علائم اندومتریوز؛اندومتریوز وضعیتی است که از هر 10 زن یک نفر را مبتلا می کند. گاهی اوقات می تواند باعث درد شدید شود و ممکن است باروری شما را کاهش دهد. گزینه های درمانی زیادی وجود دارد، بنابراین برای تشخیص و اطلاعات بیشتر با پزشک عمومی (پزشک) خود تماس بگیرید.
اگر سوالی در مورد رادیولوژی یا سونوگرافی دارید ویا پزشک برایتان رادیولوژی یا سونوگرافی تجویز کرده است
می توانید با ما در مرکز سونوگرافی و رادیولوژی الوند تماس بگیرید.
اندومتریوز چیست؟
آندومتریوز زمانی اتفاق میافتد که سلولهایی مشابه سلولهایی که روی رحم قرار دارند، در نواحی دیگر بدن، بهویژه در اطراف تخمدانها و پشت رحم رشد میکنند.
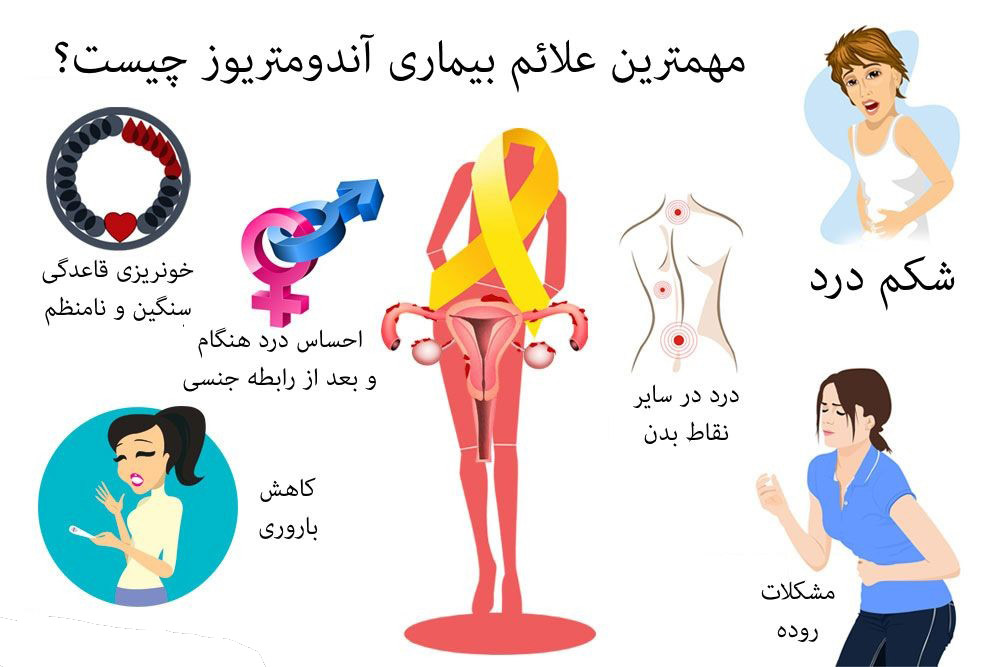
علائم اندومتریوز
آندومتریوز روی هر فردی متفاوت است. بسیاری از زنان مبتلا به اندومتریوز درد را تجربه می کنند اما برخی از آنها هیچ علامتی ندارند. برخی از زنان در هنگام قاعدگی درد خفیفی دارند و برخی دیگر در تمام دوره قاعدگی درد شدید دارند.
اندومتریوز می تواند انواع مختلفی از درد ایجاد کند.
مثلا:
دوره های دردناک
درد در هنگام و یا بعد از رابطه جنسی
درد شکم، کمر و لگن
درد در طول تخمک گذاری، از جمله درد در ران یا پاها
درد هنگام رفتن به توالت برای گریه کردن یا استفراغ
اندومتریوز همچنین ممکن است باعث:
دوره های سنگین
دوره های نامنظم
طولانی تر از دوره های معمولی
مشکلات مثانه و روده
نفخ
خستگی
تغییرات خلق و خوی
ناراحتی واژن
کاهش باروری
چه چیزی باعث آندومتریوز می شود؟
ما دقیقاً نمی دانیم که چه چیزی باعث آندومتریوز می شود، اما برخی از علل احتمالی و عوامل خطر وجود دارد که باید در نظر گرفت.
قاعدگی معکوس
قاعدگی شما گاهی می تواند در امتداد لوله های فالوپ به داخل حفره لگن شما برگردد. خون که حاوی سلولهای آندومتر است، معمولاً توسط بدن جذب میشود، اما گاهی اوقات سلولها میتوانند به نواحی خارج از رحم بچسبند و منجر به آندومتریوز شوند.
سیستم ایمنی بدن شما
اگر سیستم ایمنی شما رشد بافت آندومتر را در خارج از رحم متوقف نکند، می توانید به اندومتریوز مبتلا شوید.
سابقه خانوادگی شما
تحقیقات نشان می دهد که ژنتیک ممکن است در ایجاد آندومتریوز نقش داشته باشد. زنانی که یکی از بستگان نزدیک به آندومتریوز دارند تا 10 برابر بیشتر در معرض ابتلا به آندومتریوز هستند.
کاهش خطر ابتلا به اندومتریوز
آندومتریوز قابل پیشگیری نیست، اما برخی عوامل ممکن است خطر شما را کاهش دهند.
مثلا:
بچه دار شدن در سنین پایین تر
شیر دادن به مدت طولانی تری
درمان هورمونی برای جلوگیری از تخمک گذاری، مانند قرص ضد بارداری خوراکی ترکیبی (COC)
زندگی سالم.
گرفتن تشخیص
تشخیص آندومتریوز آسان نیست. اکثر زنان پس از انجام لاپاراسکوپی تشخیص داده می شوند. لاپاراسکوپی یک عمل جراحی سوراخ کلید است که تحت بیهوشی عمومی انجام می شود تا در تصویر اندومتریوز آیا بافت آندومتر در لگن شما وجود دارد یا خیر.
اگر آندومتریوز ندارید اما پریودهای بسیار دردناکی دارید، با پزشک خود صحبت کنید.
مقالات پیشنهادی :
تشخیص اندومتریوز با آزمایش خون
سونوگرافی غربالگری
مرکز سونوگرافی سینه
مدیریت اندومتریوز
پس از تشخیص آندومتریوز، متخصص زنان گزینه های مختلف درمانی را بر اساس علائم و مرحله زندگی شما توضیح می دهد.
داروها
اگر یک مورد خفیف اندومتریوز دارید، ممکن است بتوانید علائم را مدیریت کنید و با داروهایی مانند ایبوپروفن (مانند نوروفن) درد را کاهش دهید.
هورمون درمانی
میتوانید از هورمون درمانی استفاده کنید که رشد سلولهای باقیمانده آندومتر را سرکوب میکند و امیدواریم درد را کاهش دهد.
گزینه های هورمون درمانی عبارتند از:
قرص ضد بارداری خوراکی ترکیبی - برای متوقف کردن چرخه قاعدگی و کاهش درد
پروژسترون - برای کوچک کردن بافت آندومتر و کاهش درد
هورمون آزاد کننده گنادوتروپین (GnRH) - برای سرکوب تخمک گذاری و رشد بافت آندومتر.
از پزشک خود در مورد نحوه عملکرد و عوارض جانبی احتمالی هر گزینه سوال کنید.
عمل جراحي
جراحی موثرترین راه برای از بین بردن اندومتریوز، ترمیم هرگونه آسیب و کاهش احتمال بازگشت آن است. جراحی همچنین ممکن است شانس باردار شدن شما را افزایش دهد.
نوع جراحی که ممکن است به آن نیاز داشته باشید به وضعیت شما بستگی دارد.
مثلا:
لاپاراسکوپی - یک جراحی رایج سوراخ کلید از طریق شکم انجام می شود
لاپاراتومی - جراحی باز برای اندومتریوز شدیدتر
جراحی روده - اگر اندومتریوز در روده رشد کرده باشد
هیسترکتومی (برداشتن رحم) - در موارد شدید.
قبل از تصمیم گیری مطمئن شوید که مزایا و خطرات احتمالی هر گزینه را درک کرده اید.
درمان ترکیبی
جراحی با لاپاراسکوپی بهترین درمان برای اندومتریوز است. اما ترکیبی از جراحی و هورمون درمانی می تواند نتایج را بهبود بخشد.
برخی از مطالعات نشان داده اند که اگر جراحی با درمان با برخی از انواع هورمون درمانی یا دستگاه داخل رحمی (IUD) دنبال شود، در عود آندومتریوز تاخیر وجود دارد.
مقالات پیشنهادی :
قیمت سونوگرافی واژینال
سونوگرافی تشخیص جنسیت
سونوگرافی سونو هیستروگرافی

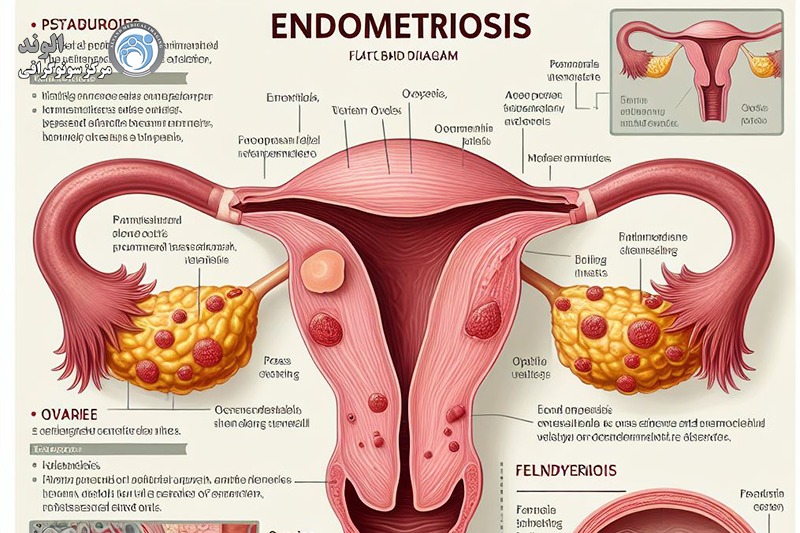
آندومتریوز چیست؟
اندومتریوز (تلفظ: endoh – mee – tree – oh – sis) نامی است که به وضعیتی گفته میشود که در آن سلولهایی شبیه به سلولهای پوشش داخلی رحم (رحم) در جای دیگری از بدن یافت میشوند.
هر ماه این سلولها به همان روشی به سلولهای داخل رحم واکنش نشان میدهند، تشکیل میشوند و سپس تجزیه میشوند و خونریزی میکنند. برخلاف سلولهای درون رحم که به صورت پریود از بدن خارج میشوند، این خون راهی برای فرار ندارد.
در بریتانیا، حدود 1.5 میلیون زن و زنانی که در بدو تولد به آنها اختصاص داده شده است، در حال حاضر بدون توجه به نژاد یا قومیت، با این بیماری زندگی می کنند. آندومتریوز می تواند شما را از دوران بلوغ تا یائسگی تحت تاثیر قرار دهد، اگرچه ممکن است تاثیر آن تا آخر عمر احساس شود.
در طول چرخه قاعدگی، بدن هر ماه دچار تغییرات هورمونی می شود. هورمون ها به طور طبیعی آزاد می شوند که باعث می شوند پوشش داخلی رحم برای آماده شدن برای تخمک بارور شده افزایش یابد. اگر حاملگی اتفاق نیفتد، این پوشش از بین میرود و خونریزی میکند - سپس به عنوان پریود از بدن خارج میشود.
در آندومتریوز، سلولهایی شبیه به سلولهای دیواره رحم در جای دیگری از بدن رشد میکنند. این سلول ها هر ماه به چرخه قاعدگی واکنش نشان می دهند و همچنین خونریزی می کنند. با این حال، هیچ راهی برای خروج این خون از بدن وجود ندارد. این می تواند باعث التهاب، درد و تشکیل بافت اسکار شود.
آندومتریوز می تواند به طرق مختلفی بر زندگی افراد تأثیر بگذارد، از جمله:
درد مزمن
خستگی/کمبود انرژی
افسردگی / انزوا
مشکلات در زندگی جنسی/روابط زن و شوهر
ناتوانی در باردار شدن
مشکل در انجام تعهدات کاری و اجتماعی
با این حال، با درمان مناسب آندومتریوز، بسیاری از این مسائل را می توان برطرف کرد و علائم آندومتریوز را قابل کنترل تر کرد.
مهم است که به یاد داشته باشید که:
اندومتریوز عفونت نیست
آندومتریوز مسری نیست
اندومتریوز سرطان نیست
اندومتریوز یک بیماری شایع و گاهی ناتوان کننده است که زنان در سنین باروری را تحت تاثیر قرار می دهد. این بیماری باعث درد مزمن لگن می شود و گاهی اوقات با ناباروری مرتبط است.
اندومتریوز با ایجاد بافتی مشابه بافتی که داخل حفره رحم را پوشانده است، در سایر نقاط بدن زن مشخص می شود. معمولاً در جای دیگری از شکم است که این بافت ها یافت می شوند. اگرچه این بافتها در جای طبیعی خود نیستند، اما به چرخه قاعدگی واکنش نشان میدهند مانند بافتهای لایه داخلی حفره رحم: هر ماه، بافت ضخیم میشود، میشکند و از بین میرود. خون قاعدگی از رحم از طریق واژن از بدن خارج می شود. برعکس، خون و بافت ناشی از آندومتریوز راهی برای خروج از بدن ندارند و باعث التهاب و گاهی زخم (چسبندگی) میشوند که هر دو علائم دردناکی را ایجاد میکنند.
اگرچه تحقیقات زیادی در مورد آندومتریوز انجام شده است، اما هنوز تشخیص و درمان این بیماری پیچیده دشوار است. بسیاری از علائم آندومتریوز (دردهای شدید و دردناک قاعدگی، درد در حین مقاربت، مشکلات گوارشی، مانند اسهال، یبوست و حالت تهوع) مشابه علائم بسیاری از بیماریهای دیگر است. به همین ترتیب، از آنجایی که هر زن مبتلا به آندومتریوز علائم خود را بسته به محل و وسعت بیماری به طور متفاوتی تجربه میکند، ترکیبی از گزینههای درمانی که برای یک زن مؤثر است، ممکن است لزوماً برای زن دیگر مؤثر نباشد. بنابراین، گاهی اوقات ممکن است سال ها طول بکشد تا یک زن و ارائه دهنده مراقبت های بهداشتی او میزان اندومتریوز را تعیین کنند و یک درمان موثر پیدا کنند.
خبر خوب این است که اندومتریوز وضعیتی است که می توان آن را با موفقیت درمان و کنترل کرد. اگر درد لگن را تجربه می کنید، گزینه هایی برای کاهش یا حتی از بین بردن آن برای کمک به بهبود کیفیت زندگی خود دارید. اولین قدم این است که به سرعت به ارائه دهنده مراقبت های بهداشتی خود مراجعه کنید.
مقالات پیشنهادی :
عفونت پستان
اکوی قلب جنین
سونوگرافی واژینال در تهران
تعداد اندومتریوز
اندومتریوز یک آسیب شناسی مزمن شایع است.
تاخیر تشخیصی مرتبط با این بیماری 7 سال خواهد بود.Inserm مشخص می کند که 40٪ از زنانی که با درد مزمن لگنی مراجعه می کنند، در واقع از اندومتریوز رنج می برند.
داده هایی که اهمیت آسیب شناسی در جمعیت و مشکلات بهداشت عمومی را که می توانند ایجاد کنند را نشان می دهد.

تعریفی ازاندومتریوز
آندومتریوز در نتیجه مهاجرت بافت از پوشش داخلی رحم (سلول های پوشش داخلی رحم، آندومتر) به خارج از رحم ایجاد می شود. بنابراین، این سلولها میتوانند به سایر اندامهای تناسلی مانند تخمدانها یا واژن، بلکه در سطح اندامهای گوارشی و ادراری، یا حتی در موارد نادر، دورتر (پلورا، ریهها) پیوند بزنند.
وجود این سلول ها در خارج از بافت منشا آنها یک مشکل واقعی ایجاد می کند. این سلولها مانند بافت منشأ خود، به تغییرات هورمونی مرتبط با چرخههای قاعدگی، عمدتاً به سطح استروژن، واکنش نشان میدهند. در حال حاضر، علت این مهاجرت غیرطبیعی سلول ناشناخته باقی مانده است.
به گزارش سایت بیمه سلامت، این بیماری می تواند از دوران نوجوانی خود را نشان دهد و در اکثر موارد در دوران یائسگی پسرفت می کند.
علائم اندومتریوز چیست؟
علامت اصلی اندومتریوز درد در لگن است. اغلب با چرخه قاعدگی مرتبط است (در طول قاعدگی قوی تر است) اما گاهی اوقات خود را به طور مداوم نشان می دهد. برخی از زنان نیز ممکن است در هنگام مقاربت، اجابت مزاج یا ادرار، بیشتر در دوران قاعدگی درد داشته باشند. این بیماری می تواند تکامل یابد: درد اغلب با گذشت زمان مهم تر می شود. سایر علائم محرمانه تر نیز می تواند با اندومتریوز مرتبط باشد، مانند وجود خون در ادرار یا مدفوع.
آندومتریوز نیز ناقل ناباروری است، به خصوص زمانی که بافت آندومتر باعث اختلال در عملکرد یا حتی انسداد تخمدان ها شود.
در نهایت، لازم به ذکر است که برخی از اشکال آندومتریوز علامتی نیستند و تنها در طی ارزیابی ناباروری کشف می شوند.
چگونه تشخیص داده می شود؟
معاینات انجام شده برای بررسی اندومتریوز قبل از هر چیز بالینی است و اغلب توسط متخصص زنان یا متخصص زنان و زایمان انجام می شود. سپس، در صورت مشکوک بودن به آسیب شناسی، تشخیص را می توان با تصویربرداری، در درجه اول سونوگرافی لگن، تکمیل کرد.
به عنوان خط دوم، هنگامی که پزشکان فکر می کنند ضایعات عمیق تر هستند یا زمانی که تشخیص نامشخص است، می توانند از سونوگرافی اندواژینال یا تصویربرداری رزونانس مغناطیسی استفاده کنند.
عوامل خطر برای ابتلا به اندومتریوز چیست؟
چندین عامل خطر ثابت شده در آندومتریوز شناسایی شده است: وزن کم هنگام تولد، شاخص توده بدنی پایین (BMI) از کودکی تا بزرگسالی، و همچنین قاعدگی زودرس و سیکل های کوتاه (کمتر از 24 روز).
عوامل ژنتیکی نیز وجود دارد: سهم آنها در بروز آندومتریوز 50٪ تخمین زده شده است، بدون اینکه "ژن اندومتریوز" شناسایی شده باشد. بلکه ترکیبی از چندین عامل ژنتیکی است. شناسایی این عوامل ژنتیکی می تواند تشخیص زودهنگام بیماری و در نتیجه تسریع در مدیریت آن را ممکن سازد.
راه های درمان اندومتریوز چیست؟
در حال حاضر، مدیریت اندومتریوز بر اساس سه تکنیک است که با توجه به علائم و همچنین تمایلات بارداری هر بیمار استفاده می شود.
اول از همه، درمان های هورمونی، که عمدتاً با هدف کاهش تأثیر چرخه های قاعدگی بر علائم بیماری انجام می شود. بنابراین می توان انواع مختلفی از داروهای ضد بارداری را تجویز کرد: استروژن-پروژسترون، میکروپرژسترون خوراکی و غیره. داروهای دیگری مانند مسکن ها برای محدود کردن درد (داروهای ضد التهابی غیر استروئیدی و غیره) علاوه بر این می توانند استفاده شوند.
در صورت درد زیاد و بی اثر بودن درمان های هورمونی می توان به جراحی فکر کرد. ژست بسته به منطقه ای که ضایعات در آن قرار دارند متفاوت است. این شامل از بین بردن مناطقی است که سلول های آندومتر در آن قرار گرفته اند.
در نهایت در صورت تمایل به بارداری و در صورت ناباروری می توان کمک های پزشکی برای باروری ارائه داد. این مدیریت شامل تحریک خاص تخمدان (در اندومتریوز خفیف تا متوسط) یا لقاح آزمایشگاهی (در اندومتریوز شدیدتر) است.
تحقیقات در مورد این بیماری کجاست؟
تحقیقات در مورد آندومتریوز بسیار فعال است. مطالعات به طور خاص بر علل بیماری، تکامل آن و عوامل موثر بر آن تمرکز دارد.
تحقیقات به بررسی عوامل خطر ژنتیکی برای ایجاد اندومتریوز می پردازد. کشف و شناسایی ترکیبی از چندین عامل ژنتیکی و اپی ژنتیکی می تواند تشخیص زودهنگام بیماری و در نتیجه تسریع در درمان آن را ممکن سازد. شناسایی ژن های دخیل در این بیماری نیز می تواند به شناسایی اهداف درمانی بالقوه منجر شود.
همچنین از نقطه نظر انجام تشخیص بیماری، به ویژه از نقطه نظر تصویربرداری به منظور جلوگیری از بیوپسی های بیش از حد تهاجمی، پیشرفت انتظار می رود.
در مورد علل، محققان بر این باورند که اختلال عملکرد سیستم ایمنی در این بیماری نقش دارد: این امر می تواند عدم حذف سلول های آندومتر در خارج از رحم و التهاب مزمن را توضیح دهد. بررسی این علل میتواند راههای امیدوارکنندهای برای توسعه درمانهای نوآورانه فراهم کند.
بهبود تکنیک های جراحی نیز موضوعی است که توسط محققان مورد بررسی قرار گرفته است.
در نهایت، آندومتریوز همچنین میتواند تأثیراتی بر بارداری داشته باشد (افزایش خطر سقط جنین، تأخیر رشد جنین، و غیره): بنابراین تحقیقات در حال بررسی این پیامدهای مضر احتمالی با توجه به بهبود مراقبت از بیماران است.
سونوگرافی آندومتریوز چیست و چه علائمی دارد؟
برای بررسی بیماری آندومتریوز از روشهای مختلف سونوگرافی استفاده میشود؛ از جمله سونوگرافی شکمی، ترانس واژینال و در مورد افراد باکره، سونوگرافی ترانسرکتال. این روشها به پزشکان کمک میکنند تا وجود بافتهای غیرطبیعی در بدن را شناسایی کنند.
آندومتر، لایهای نازک و مخاطی است که داخل رحم را میپوشاند. این بافت در طول چرخه قاعدگی به هورمونهای زنانه، یعنی استروژن و پروژسترون واکنش نشان میدهد؛ استروژن باعث افزایش ضخامت آندومتر شده و پروژسترون فعالیت غدد درون آن را افزایش میدهد تا رحم برای بارداری آماده شود.
گاهی اوقات سلولهای آندومتر بهجای باقی ماندن در رحم، به بیرون از آن مهاجرت کرده و در نقاطی مثل لگن، تخمدانها یا حتی دیگر اندامهای بدن مستقر میشوند. به این وضعیت، بیماری آندومتریوز گفته میشود. تخمدانها رایجترین محل درگیری این بافتها هستند. در طول قاعدگی، این بافتهای نابجا نیز دچار خونریزی میشوند که میتواند باعث التهاب، زخمشدگی و چسبندگی میان بافتهای بدن شود.
از شایعترین علائم آندومتریوز میتوان به دردهای شدید هنگام پریود، نازایی و درد مزمن در ناحیه لگن اشاره کرد.
تشخیص دقیق این بیماری نیازمند تجربه بالا و تخصص در انجام سونوگرافیهای خاص است. تنها سونوگرافیستهایی که آموزشهای لازم را گذراندهاند و گواهی معتبر دارند، میتوانند این سونوگرافی را به درستی انجام دهند. چرا که کوچکترین اشتباه در روند تشخیص ممکن است عوارض جدی مثل ناباروری یا حتی افزایش خطر ابتلا به سرطان تخمدان را در پی داشته باشد. به همین دلیل توصیه میشود این نوع سونوگرافی فقط در مراکز تخصصی و تحت نظارت پزشکان مجرب انجام شود، مانند مرکز سونوگرافی الوند که دکترهای مجرب در آن فعالیت میکنند.
چرا انجام سونوگرافی برای اندومتریوز اهمیت دارد؟
پزشک معمولاً با توجه به وضعیت بیمار، انجام سونوگرافی اندومتریوز را توصیه میکند تا به تشخیص دقیق یا کمک به درمان مشکلات زیر کمک کند:
- ناتوانی در باردار شدن پس از ازدواج
- انسداد مسیر خروج طبیعی خون قاعدگی
- وجود سابقه اندومتریوز در یکی از نزدیکان
- پیشینه عفونت در ناحیه لگن یا مشکلات رحمی
اندومتریوز به دلایل مختلفی ایجاد میشود که از جمله آنها میتوان به موارد زیر اشاره کرد:
- رشد سلولهای جنینی: برخی سلولها که در دوران جنینی شکل گرفتهاند، ممکن است در ناحیه لگن یا شکم باقی بمانند و باعث بروز این بیماری شوند.
- انتقال سلولهای داخلی رحم: سلولهای آندومتر ممکن است از طریق رگهای خونی یا مایع لنفاوی به قسمتهای دیگر بدن منتقل شوند.
- قاعدگی بازگشتی: در این حالت، خون قاعدگی که شامل سلولهای آندومتر است به جای خروج از بدن، از طریق لولههای رحمی به حفره لگنی بازمیگردد و در آنجا به دیوارهها میچسبد و رشد میکند؛ این شایعترین علت اندومتریوز است.
- زخمهای ناشی از جراحی: بعد از عملهای جراحی مثل هیسترکتومی یا سزارین، ممکن است سلولهای آندومتر در محل زخم رشد کنند.
- اختلالات سیستم ایمنی: در برخی موارد، ضعف در سیستم ایمنی بدن مانع از حذف سلولهای آندومتر خارج از رحم میشود.
نشانههای این بیماری ممکن است در طول بارداری کاهش یابد و با شروع یائسگی کاملاً فروکش کند؛ البته اگر فرد در این دوران هورمون استروژن مصرف نکند.
مراحل انجام سونوگرافی اندومتریوز به صورت زیر است:
- نیازی به ناشتا بودن قبل از سونوگرافی نیست.
- برای انجام سونوگرافی میتوان از دو روش استفاده کرد: روش ترانس واژینال که در این حالت مثانه پر نیست و روش شکمی که در این حالت مثانه باید پر باشد.
- همراه داشتن تمام مدارک مربوط به سونوگرافیها و آزمایشهای قبلی الزامی است.
- بیمار باید به پشت روی تخت دراز بکشد.
- پروب دستگاه سونوگرافی به ژل مخصوص آغشته شده و سپس متخصص، با توجه به نوع روش انتخابی (ترانس واژینال یا شکمی)، تصاویر لازم را ثبت میکند.
- معمولاً این فرآیند تصویربرداری حدود ۲۰ تا ۳۰ دقیقه زمان میبرد.
بهترین زمان انجام سونوگرافی برای تشخیص اندومتریوز
زنان ممکن است در طول زندگی خود با مشکلات و بیماریهایی مواجه شوند که مختص جنسیت آنها است. یکی از این بیماریها، اندومتریوز نام دارد که حدود ۱۰ تا ۱۵ درصد از زنان را تحت تأثیر قرار میدهد. بافتی که داخل رحم وجود دارد و به آن آندومتر گفته میشود، تحت تأثیر هورمونهای سیکل قاعدگی دچار تغییر میشود. در ابتدای دوره قاعدگی، این بافت دچار ریزش شده و سپس در فاز فولیکولر چرخه قاعدگی (که تحت تأثیر هورمونهای استروژن قرار دارد) شروع به بازسازی و رشد میکند. حال اگر این بافت در محل غیرطبیعی خارج از رحم رشد کند، بیماری اندومتریوز شکل میگیرد.
اندومتریوز زمانی اتفاق میافتد که بافت آندومتر به مناطقی مانند مثانه، روده، لگن یا دیواره رحم نفوذ کرده و به اشتباه در آنجا رشد میکند. این بیماری یکی از دلایل عمده ناباروری در زنان محسوب میشود. اگرچه علت دقیق اندومتریوز هنوز بهطور کامل شناخته نشده است، ولی روشهای درمانی متعددی برای آن وجود دارد. یکی از روشهای مهم در تشخیص اندومتریوز، سونوگرافی است که به کمک امواج صوتی با فرکانس بالا، تصاویر دقیقی از داخل بدن به دست میآورد. در این روش، دستگاه مبدل روی شکم قرار داده میشود یا به صورت ترانس واژینال (داخل واژن) استفاده میشود تا بهترین تصویر از اندامهای تناسلی ثبت گردد و تشخیص بیماری آسانتر شود.
اندومتریوز چگونه درمان می شود؟
برای موارد خفیف، اهداف درمانی شامل مدیریت علائم و جلوگیری از پیشرفت بیماری است. داروهای ضد التهابی غیراستروئیدی (NSAIDs) مانند ایبوپروفن می توانند به مدیریت درد کمک کنند. هورمون درمانی نیز می تواند به جلوگیری از پیشرفت کمک کند.
اگر فردی به دارو پاسخ ندهد، ممکن است به جراحی لاپاراسکوپی نیاز داشته باشد. این یکی از بهترین روش ها برای اصلاح اندومتریوز از طریق جراحی است. اغلب با کمک رباتیک انجام می شود و فقط به چند برش کوچک روی شکم نیاز دارد. در صورت وجود کیست، آن را خارج می کنیم. ایمپلنت ها را جدا می کنیم - یا برش می دهیم. اکسیزیون اغلب بهترین راه برای درمان اندومتریوز است. گاهی اوقات از روشی استفاده می کنیم که ما آن را درمان فرسایشی می نامیم، جایی که اساساً ایمپلنت ها را کوتر می کنیم. این ترکیب - برش، ابلیشن و سیستکتومی - بسیار موثر است.
جراحی معمولاً شامل سه تا پنج برش باند روی معده است و بیماران می توانند در همان روز به خانه بروند. زمان بهبودی معمولاً دو هفته است. بسیاری از زنان زودتر به سر کار و زندگی خود باز می گردند.
مقالات پیشنهادی :
عکس opg
عکس دندان
عکس کلی دندان
هیستروسالپنگوگرافی
در مورد موارد جدی تر چطور؟
اگر اندومتریوز به اندام هایی مانند روده یا مثانه سرایت کرده باشد، ممکن است برای برداشتن ضایعه یا ضایعات، این سیستم های اندام مورد عمل جراحی قرار گیرند. گاهی اوقات افراد نیاز به برداشتن روده دارند، که جراحی برای برداشتن بخشی از روده کوچک یا بزرگ، یا آپاندکتومی، برداشتن آپاندیس است. آخرین سناریو - که امیدوارید یک بیمار مجبور نباشد این راه را طی کند - هیسترکتومی یا برداشتن تخمدان هایش است زیرا همه چیز شکست خورده است. با این حال، در این موارد پیچیده، جراحی کاملاً دگرگون کننده است و کیفیت زندگی زن را به طور چشمگیری بهبود می بخشد.
مقالات پیشنهادی :
مرکز سونوگرافی سینه
سونوگرافی آنومالی
سونوگرافی تیروئید
آیا می توان بعد از جراحی باردار شد؟
یکی از نگرانی های اصلی زنان از دست دادن قدرت باروری و از دست دادن عملکرد تخمدان است. به عبارت دیگر، آیا درمان آندومتریوز تخمدان بر تعداد تخمک آنها تأثیر می گذارد؟ هنگامی که ما جراحی اندومتریوز را انجام می دهیم، هدف نهایی ما برای بیماری که می خواهد در آینده باردار شود، حفظ باروری و بهینه سازی باروری است. در اکثر موارد، بیماران می توانند با موفقیت باردار شوند و بچه دار شوند.
اندومتریوز چه تاثیری بر باروری و بارداری دارد؟
برای زنان مبتلا به اندومتریوز، مانع اصلی باردار شدن است. هنگامی که شما در تلاش برای باردار شدن در یک محیط لگنی که به دلیل آندومتریوز ملتهب است، این کار را بسیار دشوار می کند. آندومتریوز می تواند بر نحوه عملکرد تخمدان ها و لوله های فالوپ که برای اتصال اسپرم و تخمک لازم است تأثیر بگذارد. می تواند آناتومی را به گونه ای مخدوش کند که باردار شدن را دشوار کند. گاهی اوقات زنان به جراحی اصلاحی برای اصلاح آناتومی که در اثر این بیماری مخدوش شده است نیاز دارند تا باردار شدن را تسهیل کنند.
هنگامی که یک فرد باردار می شود، آندومتریوز واقعاً مشکلی نیست. باور کنید یا نه، بارداری یک درمان عالی است زیرا چیزی در مورد وضعیت بارداری وجود دارد که به آندومتریوز می پردازد و در واقع باعث از بین رفتن و غیرفعال شدن آن می شود. آندومتریوز بر رشد جنین یا زایمان تاثیری ندارد.
به طور معمول، زمانی که بیمار به یائسگی تبدیل میشود، این اغلب از منظر آندومتریوز یک چیز مثبت است، زیرا در آن مرحله، عملکرد تخمدان بیمار دیگر قادر به تحریک ایمپلنتهای اندومتریوز نیست. بنابراین ما همیشه امیدوار به پسرفت بیماری هستیم زیرا بیمار در حالت یائسگی است. مانند سال های باروری یک زن پیشرفت نمی کند.
علائم شایع اندومتریوز عبارتند از:
- درد لگنی مداوم و بدون دلیل
اگر در ناحیه لگن خود درد دارید اما دلیل آن را نمی دانید، ممکن است به اندومتریوز مبتلا شده باشید. این یک علامت رایج است که ناشی از قرار گرفتن آندومتر در جایی است که نباید باشد. این درد می تواند بدتر از دردهای قاعدگی باشد و ممکن است با گذشت زمان بدتر شود.
- گرفتگی شدید قاعدگی
اکثر زنان هر از گاهی دچار دردهای قاعدگی می شوند. زنان مبتلا به آندومتریوز معمولاً دردهای قاعدگی بسیار بدی دارند که زندگی آنها را مختل می کند.
- رابطه جنسی دردناک است
زمانی که اندومتر در خارج از رحم یا اطراف سایر اندام های تناسلی رشد می کند، مقاربت جنسی می تواند باعث درد شود. ممکن است به سادگی ناراحت کننده باشد یا می تواند کاملاً دردناک باشد.
- خونریزی شدید
اگر قاعدگی شما شامل تعویض محصولات بهداشتی بیش از یک بار در ساعت است یا خونریزی بین دوره های قاعدگی دارید، می تواند نشانه اندومتریوز باشد.
- ادرار دردناک یا حرکات روده
اگر آندومتر شما بر عملکرد مثانه یا روده شما که هر دو نزدیک رحم شما هستند تأثیر می گذارد، می تواند هنگام ادرار کردن یا اجابت مزاج باعث درد شود. درد ممکن است در زمان پریودی شما شدید ترشود.
- ناباروری
یکی از مهم ترین علائم آندومتریوز برای برخی از زنان ناباروری است. اگر سعی کرده اید باردار شوید و نتوانسته اید، ممکن است به این دلیل باشد که رشد بیش از حد آندومتر باعث می شود که تخمک شما نتواند با اسپرم ملاقات کند. یا، بافت اضافی ممکن است به تخمک یا اسپرم آسیب برساند.
اگر هر یک از این علائم را دارید، باید با دکتر صحبت کنید. معمولاً معاینه لگن یا سونوگرافی میتواند تشخیص آندومتریوز را تأیید کند و به شما امکان میدهد درمان را شروع کنید و امیدوارم کمی تسکین پیدا کنید.
درمان آندومتریوز
برخی از زنان می توانند علائم خود را با داروهای بدون نسخه کنترل کنند، اما برخی دیگر به درمان عمیق تری نیاز دارند، مانند:
هورمون درمانی
در برخی موارد می توان از هورمون ها برای کاهش رشد بافت آندومتر استفاده کرد. قرص های ضد بارداری ممکن است یک راه حل باشند، یا حلقه های واژینال می توانند استروژن یا پروژسترون مورد نیاز برای تسکین را به شما برسانند.
عمل جراحی
برای برخی از زنان، جراحی گزینه بهتری است. برداشتن بافت اضافی آندومتر می تواند بهترین راه حل برای کاهش علائم شما باشد.
گرفتگیهای قاعدگی یکی از اولین نشانههایی است که نشان میدهد پوشش داخلی رحم در چرخه ماهیانه شما در شرف ریزش است. یکی از علائم اصلی پریود و سندرم پیش از قاعدگی (PMS)، گرفتگی عضلات است که توسط هورمون ها تحریک می شوند: زمانی که پروستاگلاندین ها انقباضات ماهیچه ای در رحم شما را تحریک می کنند، اتفاق می افتد.
بیشتر گرفتگیهای قاعدگی زمانی تسکین پیدا میکنند که مسکنهای بدون نسخه مصرف کنید، از یک حمام آب گرم لذت ببرید یا ورزشهای ملایم انجام دهید. اما برای بسیاری از زنان، گرفتگی های قاعدگی ناتوان کننده یا غیرقابل تحمل است. این طبیعی نیست: اگر درد پریود شما بیش از حد توان شماست، ممکن است زمان مراجعه به متخصص زنان فرا رسیده باشد.
علائم هشدار دهنده ای که باید بدانید
برخی از ناراحتی های خفیف تا متوسط در قسمت پایین شکم چیزی است که می توانید از دوره قاعدگی خود پیش بینی کنید. گرفتگی قاعدگی 80 درصد از زنان را در طول زندگی خود تحت تأثیر قرار می دهد. اگر گرفتگیهای شدید پریود یا پریودهای سنگین با یا بدون برخی بیماریهای زمینهای دیگر دارید، کنترل بارداری هورمونی ممکن است بتواند هورمونهای شما را تنظیم کند و ناراحتی را کاهش دهد.
متأسفانه، نمیتوانید تمام دردهای پریود را تا دردهای معمول قاعدگی تحمل کنید. اگر نمیدانید که آیا درد پریود شما نیاز به ارزیابی بیشتر دارد یا خیر، به این سؤالات فکر کنید:
قاعدگی شما از چه زمانی شروع به احساس درد کرد؟
آیا درد شما آنقدر شدید است که از سر کار یا مدرسه غیبت کرده اید؟
آیا بین پریودها درد لگن دارید؟
آیا در هنگام رابطه جنسی درد شدیدی را تجربه می کنید؟
آیا خونریزی شدید یا منوراژی مرتبط با پریودهای خود دارید؟
ممکن است علائم دیگری از یک بیماری زمینهای وجود داشته باشد که باعث درد پریود شما میشود، اما شما فقط در شرایط خاصی متوجه آنها میشوید. ناباروری یک علامت رایج است که نشان می دهد درد پریود شما ثانویه به بیماری دیگری است، همانطور که کیست روی تخمدان شما مشاهده می شود.
برخی توضیحات احتمالی
آزمایشهای بیشتر میتواند بین گرفتگیهای معمولی پریود و درد شدید یا گسترده که ناشی از یک بیماری زمینه ای سلامت باروری است، تمایز قائل شود. معاینه لگن، سونوگرافی لگن، اسکن توموگرافی کامپیوتری، و آزمایش های اضافی میتوانند پاسخ ها را ارائه دهند و شما را به سمت درمانهایی هدایت کنند که به کاهش درد کمک میکنند.
مقالات پیشنهادی :
بیوپسی از پستان
سونوگرافی پاپاورین
بیوپسی از تیروئید
سونوگرافی آلت با تزریق پاپاورین
در اینجا چند احتمال رایج وجود دارد:
اندومتریوز
اندومتریوز وضعیتی است که تشخیص آن می تواند چالش برانگیز باشد، اما پس از تشخیص تایید شده، می توانید شروع به بررسی درمان های مفید کنید. این وضعیتی است که باعث می شود آندومتر یا پوشش داخلی رحم در سایر اندام ها و بافت های شکم و لگن رشد کند. درست مانند اندومتر واقعی، این رشد بیش از حد بافت چرخه ملتهب شدن و ریزش را طی می کند.
بافت آندومتر می تواند باعث ایجاد زخم در سایر اندام ها و همچنین انسداد در سیستم تولید مثل شما شود که باعث ناباروری می شود.

فیبروئید رحم
فیبروم های رحمی توده هایی هستند که شبیه تومورها هستند، اما سرطانی نیستند. گاهی اوقات علائمی ایجاد نمی کنند، اما در موارد دیگر به رحم فشار وارد می کنند که منجر به درد پریود می شود.
بیماری التهابی لگن (PID)
PID یک عفونت باکتریایی است که بر رحم شما تأثیر می گذارد. این باکتری به عنوان یک بیماری مقاربتی (STD) گسترش می یابد و باعث التهاب در رحم و سایر اندام های لگن می شود.
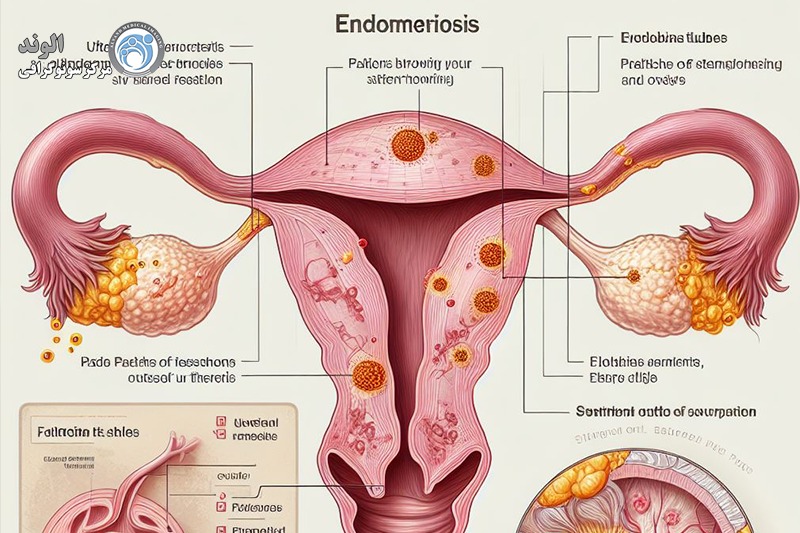
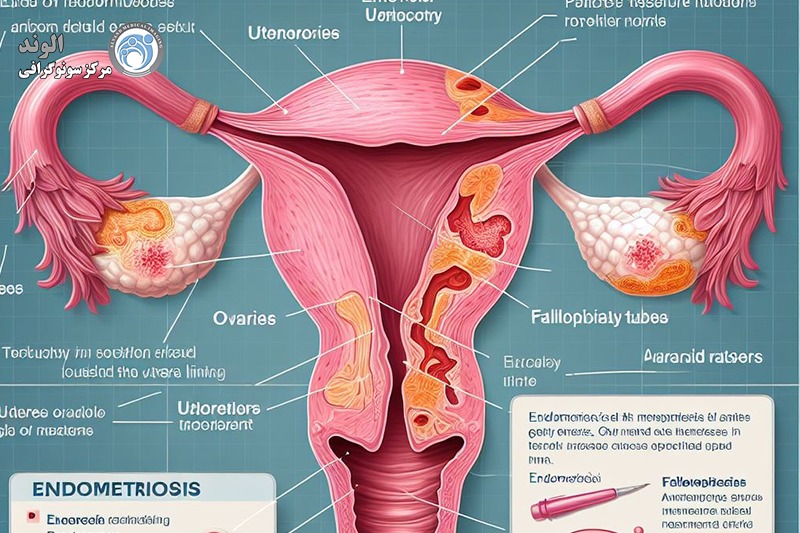
اندومتریوز یک بیماری مزمن است که در آن بافت آندومتر در نقاطی غیر از حفره رحم قرار دارد. می تواند در تخمدان ها، کیسه داگلاس، رباط های رحمی خاجی، صفاق لگن، مثانه، ناف و ریه ها رخ دهد.
اتیولوژی و پاتوفیزیولوژی
پاتوفیزیولوژی دقیق آندومتریوز نامشخص است. یک نظریه پیشنهادی قاعدگی رتروگراد است. این جایی است که سلولهای آندومتر از حفره رحم به سمت عقب حرکت میکنند، از طریق لولههای فالوپ، و روی اندامهای لگنی رسوب میکنند - جایی که میتوانند رشد کنند. همچنین پیشنهاد شده است که این سلول ها همچنین می توانند از طریق سیستم لنفاوی و عروق به نقاط دوردست سفر کنند.
از آنجایی که بافت آندومتر به استروژن حساس است، علائم آن به چرخه قاعدگی فرد بستگی دارد. مانند بافت آندومتر رحم، زنان در طول قاعدگی خونریزی از بافت نابجا خواهند داشت که منجر به درد و نفخ / اتساع در محلهای خارج رحمی میشود. التهاب مکرر و جای زخم نیز می تواند منجر به چسبندگی شود. در دوران بارداری و یائسگی، علائم کاهش می یابد.
عوامل خطر اصلی مرتبط با اندومتریوز عبارتند از:
قاعدگی زودرس
سابقه خانوادگی اندومتریوز
سیکل های قاعدگی کوتاه
طولانی مدت خونریزی قاعدگی
خونریزی شدید قاعدگی
نقص در رحم یا لوله های فالوپ
ویژگی های بالینی
شایع ترین علامت آندومتریوز، درد دوره ای لگنی است که در زمان قاعدگی رخ می دهد. در مواردی که چسبندگی ایجاد شده است، درد ممکن است ثابت باشد.
علائم دیگر عبارتند از دیسمنوره، دیسپارونی، سوزش ادرار، دیشزیا (اجابت مزاج دشوار و دردناک) و ناباروری.
افراد مبتلا به اندومتریوز در نقاط دور ممکن است علائم کانونی خونریزی را تجربه کنند. به عنوان مثال، بافت آندومتر نابجا در ریه ها ممکن است ویژگی های هموتوراکس را در زمان قاعدگی ایجاد کند.
در معاینه دو دستی، پزشک ممکن است توجه داشته باشد:
یک رحم ثابت و معکوس
گره های رباط رحمی ساکرال
حساسیت عمومی
توجه: رحم بزرگ، حساس و باتلاقی نشان دهنده آدنومیوز است
تشخیص های افتراقی
مهم است که تفاوت های زیر را که دارای ویژگی های مشابه هستند رد کنید:
بیماری التهابی لگن: این بیماری می تواند با دیسپارونی، درد لگن و خونریزی غیر طبیعی و/یا شدید ظاهر شود.
حاملگی خارج از رحم: این می تواند با دیسپارونی، درد لگن و خونریزی غیرطبیعی و/یا شدید و گاهی فروپاشی ظاهر شود.
فیبروم: این می تواند با درد لگن، خونریزی طولانی مدت قاعدگی، خونریزی شدید قاعدگی، احساس توده یا نفخ ظاهر شود.
سندرم روده تحریک پذیر: درد شکم، دیسپارونی و نفخ.
تحقیقات
استاندارد طلایی در تشخیص اندومتریوز لاپاراسکوپی است. به ویژه در تمایز بین اندومتریوز و عفونت مزمن موثر است. یافته های معمولی عبارتند از:
کیست های شکلاتی
چسبندگی ها
رسوبات صفاقی
سونوگرافی لگن همچنین می تواند به تعیین شدت اندومتریوز کمک کند و باید قبل از هر عمل جراحی انجام شود. یک اپراتور ماهر می تواند "تخمدان های بوسیدن" را نشان دهد - جایی که اندومتریوم دو طرفه به هم چسبیده اند. تحرک لگن را می توان نشان داد، از جمله هرگونه درگیری روده.
مقالات پیشنهادی :
عکس رنگی رحم با بی حسی در تهران
سونوگرافی واژینال در تهران
سونوگرافی شبانه روزی
عکس رنگی رحم
تخمک گذاری
سرکوب تخمک گذاری به مدت 6-12 ماه می تواند باعث آتروفی ضایعات اندومتریوز و در نتیجه کاهش علائم شود. می توان از یک قرص ضد بارداری خوراکی ترکیبی با دوز کم یا نورتی استرون استفاده کرد. همچنین می توان از هورمون های تزریقی یا دستگاه های داخل رحمی مانند کویل Mirena استفاده کرد.Mirena دارای دوز پایین هورمون است.
عمل جراحی
در صورتی که علائم آندومتریوز به طور جدی بر زندگی بیمار تأثیر بگذارد، از گزینه جراحی استفاده می شود. جراحی مانند برداشتن، فولگاریشن و فرسایش لیزری با هدف حذف کامل بافت آندومتر نابجا در صفاق، عضله رحم و کیسه داگلاس برای کاهش درد انجام می شود. عودها تقریباً به طور قطع رخ خواهند داد و ممکن است جراحی مجدداً تکرار شود. درمان نهایی ممکن است هیسترکتومی و برداشتن تخمدان ها با جایگزینی بعدی هورمون ها تا سن یائسگی باشد.

خلاصه
آندومتریوز یک بیماری مزمن است که در آن بافت آندومتر در سایر نقاط غیر از حفره رحم مانند تخمدان ها، کیسه داگلاس، رباط های رحمی خاجی، صفاق لگن، ناف مثانه و ریه ها وجود دارد.
تصور می شود که پاتوفیزیولوژی اندومتریوز به دلیل قاعدگی رتروگراد باشد.
عوامل خطر مرتبط با آندومتریوز عبارتند از: قاعدگی زودرس، سابقه خانوادگی آندومتریوز، سیکل های قاعدگی کوتاه، مدت طولانی خونریزی قاعدگی، خونریزی شدید قاعدگی و نقص در رحم یا لوله های فالوپ.
بیماران ممکن است بدون علامت باشند. علائم و نشانه ها نیز شامل درد لگن، دیسمنوره، دیسپارونی و ناباروری است.
تشخیص افتراقی برای رد بیماری التهابی لگن، حاملگی خارج رحمی، فیبروم و سندرم روده تحریک پذیر است.
تشخیص با معاینه دو دستی و لاپاراسکوپی انجام می شود.
درمان بر اساس نیازهای فرد انجام می شود و شامل بی دردی، هورمون درمانی و جراحی است.
فیبروم رحم (لیومیوم) تومورهای خوش خیم ماهیچه صاف رحم هستند. این تومورها شایع ترین تومورهای خوش خیم در زنان هستند که شیوع آن بین 20 تا 40 درصد تخمین زده می شود. خطر بدخیم شدن فیبروم 0.1 درصد است. در این مقاله به بررسی عوامل خطر، ویژگی های بالینی و مدیریت فیبروم رحم می پردازیم.
مقالات پیشنهادی :
سونوگرافی خانم
ماموگرافی دیجیتال
الاستوگرافی کبد در تهران
فیبرواسکن کبد در تهران
پاتوفیزیولوژی و اتیولوژی
فیبروم ها (لیومیوماتا) تومورهای خوش خیم ماهیچه صاف هستند که از میومتر رحم به وجود می آیند. آنها را می توان با توجه به موقعیت آنها در دیواره رحم طبقه بندی کرد:
داخل دیواره (شایع ترین) - محدود به میومتر رحم.
زیر مخاطی - بلافاصله در زیر آندومتر رحم ایجاد می شود و به داخل حفره رحم بیرون می زند.
ساب سروزال - بیرون زده و سطح سروزی (خارجی) رحم را منحرف می کند. آنها ممکن است دمپایی (روی یک ساقه) باشند.
پاتوژنز فیبروم ها به خوبی شناخته نشده است. تصور می شود که رشد آنها توسط استروژن تحریک می شود. فیبروم ها معمولاً خوش خیم هستند و به ندرت بدخیم می شوند.
عوامل خطر
عوامل خطر برای ایجاد فیبروم عبارتند از:
چاقی
قاعدگی زودرس
افزایش سن
سابقه خانوادگی
خطر ابتلا به این بیماری در زنانی که بستگان درجه 1 دارند، 2.5 برابر افزایش یافته است.
قومیت
آفریقایی-آمریکایی ها 3 برابر بیشتر از قفقازی ها در معرض ابتلا به فیبروم هستند.
ویژگی های بالینی
اکثر زنان مبتلا به فیبروم بدون علامت هستند - اغلب به طور اتفاقی در معاینه لگن یا شکم کشف می شوند.
علائم فشار / اتساع شکم
این شامل تکرر ادرار یا احتباس مزمن است.
خونریزی شدید قاعدگی
ناباروری - به دلیل اثر انسدادی فیبروم.
درد حاد لگن (نادر):
ممکن است در بارداری به دلیل دژنراسیون قرمز رخ دهد. این جایی است که فیبروم به سرعت در حال رشد دچار نکروز و خونریزی می شود.
به ندرت، فیبروم های ساقه دار ممکن است دچار پیچ خوردگی شوند.
معاینه
یک توده جامد یا رحم بزرگ شده ممکن است در معاینه شکمی یا دو دستی قابل لمس باشد. رحم معمولاً حساس نیست.
تشخیص های افتراقی
عمده ترین تشخیص های افتراقی فیبروم رحمی عبارتند از:
پولیپ آندومتر
تومورهای تخمدان
لیومیوسارکوم - بدخیمی میومتر.
آدنومیوز - وجود بافت عملکردی آندومتر در داخل میومتر.
تحقیقات
تصویربرداری بررسی اصلی برای فیبروم های مشکوک است:
سونوگرافی لگن
MRI (به ندرت مورد نیاز است، مگر اینکه به سارکوم مشکوک شود)
آزمایشهای خون معمولاً برای بیمارانی که تشخیص نامشخص است یا به عنوان یک کار قبل از عمل در صورت اندیکاسیون جراحی اختصاص داده میشود. هم گزینه های پزشکی و هم جراحی برای مدیریت فیبروم رحم وجود دارد. بیماران بدون علامت با فیبروم های کوچک اغلب نیازی به درمان ندارند.
آیا بارداری می تواند آندومتریوز و مشکلات قاعدگی را درمان کند؟
آندومتریوز یک وضعیت غیر طبیعی در سیستم زنان و تولید مثل است که در آن پوشش داخلی رحم به نام آندومتر خود را به اندامهای خارج از رحم میچسبد که به نام متریوم نیز شناخته میشود. این پوشش می تواند خود را به تخمدان ها، لوله های فالوپ و سایر اندام های دستگاه تناسلی بچسباند. آندومتر اصلی موجود در داخل رحم پاره می شود و با قاعدگی خارج می شود. با این حال، بافت غیرطبیعی آندومتر در خارج از رحم امکان خروج از بدن را ندارد، اگرچه میتواند پاره شود. این بافت از نظر شکل به رشد ادامه میدهد و ممکن است ضایعات بزرگی ایجاد کند. اینها می توانند باعث درد در زمان تخمک گذاری و قاعدگی شوند. اینها همچنین می توانند باعث خونریزی به دلیل پارگی شوند و حتی بافت اسکار را تشکیل دهند که به نوبه خود ممکن است دردناک باشد.
بارداری و آندومتریوز
اگر از اندومتریوز رنج می برید، ممکن است درد لگنی متناوب یا مزمن، درد همراه با قاعدگی، درد در هنگام برخورد جنسی، درد در حین حرکت روده، ضعف، خونریزی نامنظم یا شدید، درد در زمان تخمک گذاری، یبوست، نفخ، اسهال، درد در هنگام ادرار داشته باشید. ، کمردرد، مشکل در باردار شدن و غیره. با این حال، بسیاری از این علائم بسیار شبیه به سایر مشکلات زنانه مانند مشکلات قاعدگی و غیره است.
آندومتریوز علت اصلی ناباروری است. این بیماری حدود 5 میلیون نفر در ایالات متحده را تحت تاثیر قرار می دهد که بسیاری از آنها در دهه 30 و 40 زندگی خود هستند. از هر 5 نفری که نمی توانند باردار شوند، تقریباً 2 نفر به آن مبتلا هستند.
اگر اندومتریوز با اندام های تناسلی شما تداخل داشته باشد، توانایی شما برای باردار شدن می تواند مشکل ساز شود:
هنگامی که بافت آندومتر در اطراف تخمدان های شما پیچیده می شود، می تواند مانع از آزاد شدن تخمک های شما شود.
این بافت می تواند مانع از ورود اسپرم به لوله های فالوپ شود.
این می تواند مانع از لغزش تخمک بارور شده از لوله های شما به سمت رحم شود.
جراح می تواند این مشکلات را برطرف کند، اما اندومتریوز می تواند باردار شدن را به روش های دیگر برای شما دشوار کند:
می تواند شیمی هورمونی بدن شما را تغییر دهد.
این می تواند باعث شود سیستم ایمنی بدن شما به جنین حمله کند.
این میتواند بر لایهای از بافت پوششی رحم شما که در آن تخمک در آن کاشته میشود، تأثیر بگذارد.
پزشک شما می تواند بافت آندومتر را با جراحی بردارد. این کار راه را برای بارور کردن تخمک برای اسپرم باز می کند.
اگر جراحی یک گزینه نیست، ممکن است تلقیح داخل رحمی (IUI) را در نظر بگیرید، که شامل قرار دادن اسپرم همسرتان به طور مستقیم در رحم شما است.
پزشک شما ممکن است IUI را با «تحریک بیش از حد تخمدانی کنترلشده» پیشنهاد کند، که به معنای استفاده از دارو برای کمک به تخمدانها برای خارج کردن تخمکهای بیشتر است. احتمال باردار شدن افرادی که از این روش استفاده می کنند نسبت به افرادی که کمکی دریافت نمی کنند بیشتر است.
لقاح آزمایشگاهی (IVF) گزینه دیگری است. این می تواند شانس شما را برای باردار شدن افزایش دهد، اما آمار در مورد بارداریIVF متفاوت است.
مشکلات قاعدگی
مشکلات قاعدگی غیر معمول نیست. اگرچه اکثر زنان دوره های قاعدگی خود را تقریباً بدون اتفاق می گذرانند، تعداد قابل توجهی از آنها مشکلات قاعدگی را تجربه می کنند، از جمله آنهایی که از آندومتریوز رنج می برند. آنها به طور منظم دورهای از آشفتگی عاطفی و ناراحتیها و مشکلات جسمی را هم قبل و هم در طول قاعدگی تجربه میکنند. زنان ممکن است از پریود نشدن، خونریزی شدید، قاعدگی دردناک ویا نوسانات خلقی رنج ببرند. این مشکلات این پتانسیل را دارد که زندگی زنان را به شکلی مختل کند.
در حالی که برخی از این مشکلات ممکن است ناشی از عدم تعادل هورمونی، فیبروم رحم یا پولیپ رحم باشد، برخی نیز ممکن است به دلیل برخی مشکلات پزشکی تشخیص داده نشده باشد. بسیاری از این مشکلات دارای گزینه های درمانی هستند که می توانند تا حد زیادی مشکل زمینه ای را کاهش دهند. اما برخی از مشکلات مانند اندومتریوز وجود دارد که ممکن است به طور کامل درمان نشود. این مشکلات را می توان فقط به صورت علامتی مدیریت کرد. درمان ها فقط می توانند علائم را در محدوده تحمل این زنان نگه دارند.
تشخیص اندومتریوز می تواند مشکل باشد. اغلب اوقات ام آر آی و سی تی اسکن به اندازه کافی قطعی نیستند. حتی علائم اغلب بی نتیجه هستند. به همین دلیل است که پزشکان اغلب مجبورند برای نتیجهگیری در مورد ایجاد آندومتریوز به لاپاراسکوپی وابسته باشند.
هیچ علت قطعی وجود ندارد که بتوان آن را علت آندومتریوز دانست. به طور کلی اعتقاد بر این است که به نوعی بافت آندومتر در طول قاعدگی از سیستم خارج می شود و در خارج از رحم کاشته می شود. با این حال، می توان آن را به برخی از علل دیگر مانند وراثت یا ناهنجاری ژنتیکی نیز نسبت داد. با این حال، وقتی صحبت از مشکلات قاعدگی می شود، در بیشتر موارد دلایل مشخصی وجود دارد.
علل مشکلات قاعدگی
شرایط پزشکی مانند مشکلات تیروئید، تعداد کم پلاکت ها، مشکلات کبدی یا کلیوی، سرطان خون، داروها، عوارض ناشی از استفاده از داروهای ضد بارداری مانند دستگاه های داخل رحمی، سقط جنین، عفونت ها، مشکلات لخته شدن خون و غیره می توانند به مشکلات قاعدگی کمک کنند. حاملگی خارج از رحم نیز گاهی ممکن است مسئول مشکلات قاعدگی باشد. گفته می شود حاملگی خارج از رحم زمانی رخ می دهد که تخمک بارور شده در خارج از رحم، بیشتر در لوله های فالوپ رشد کند.
باید بدانید که هیچ درمانی برای آندومتریوز وجود ندارد. درمان مبتنی بر ارائه تسکین به بیمار و عدم درمان مشکل است. بنابراین درمان آندومتریوز معمولاً شامل داروهای درد، درمان با داروهای هورمونی و جراحی است. با این حال، برخی از درمان های جایگزین نیز وجود دارد مانند هومیوپاتی، تغییر در رژیم غذایی، طب سوزنی، رهاسازی میوفاشیال و غیره.
درمان مشکلات قاعدگی
اگرچه طیف وسیعی از درمانها برای مشکلات قاعدگی وجود دارد، اما این درمانها را میتوان در سه دسته اصلی دستهبندی کرد: درمان هورمونی، دارو و جراحی.
آیا بارداری می تواند آندومتریوز و مشکلات قاعدگی را درمان کند؟
یک مفهوم کلی وجود دارد که بارداری می تواند آندومتریوز و همچنین مشکلات قاعدگی را درمان کند. با این حال، این دور از واقعیت است. واقعیت این است که بارداری باعث تغییر در تعادل هورمونی در بدن می شود. زنان باردار افزایش ناگهانی سطح استروژن و پروژسترون را در بدن تجربه می کنند. این کار مانند درمان های دارویی هورمونی است که ممکن است علائم اندومتریوز و مشکلات قاعدگی را سرکوب کند. با این حال، این یک مرحله موقت است و خود مشکل ریشه کن نمی شود.
علائم ممکن است پس از تولد کودک عود کند. اگرچه شیردهی می تواند به شما کمک کند تا عود علائم را چند ماه به تاخیر بیندازید، اما باید به اندازه کافی مکرر و شدید باشد تا از سرگیری چرخه قاعدگی سرکوب شود. هنگامی که چرخه قاعدگی شروع می شود، مشکل معمولاً برمی گردد.
مقالات پیشنهادی :
بهترین مرکز سونوگرافی تهران
سونوگرافی خانم
انجام سونوگرافی NT در مرکز الوند
خدمات رادیو لوژی و سونوگرافی الوند
بافت اسکار دهانه رحم: علائم، تشخیص و عوارض
آندومتریوز زمانی اتفاق میافتد که سلولهای مشابه سلولهای پوشش رحم در جای دیگری از بدن رشد میکنند و این رشد اغلب روی تخمدانها یا لولههای فالوپ ایجاد میشود. اندومتریوز به ندرت در دهانه رحم دیده می شود. تخمین زده می شود که 6 تا 10 درصد از زنان را مبتلا می کند و به ویژه در سنین باروری شایع است.
علائم بافت اسکار دهانه رحم
به طور کلی هیچ علائمی دیده نمی شود اما ممکن است موارد زیر را مشاهده کنید:
ترشحات غیرمعمول واژن
درد لگن
درد هنگام مقاربت
خونریزی بعد از مقاربت
خونریزی بین دوره های قاعدگی
پریودهای سنگین، طولانی یا دردناک
تشخیص بافت اسکار دهانه رحم
اگر پزشک متوجه رشد دهانه رحم شود، آزمایش پاپ اسمیر را انجام می دهد. اگر نتیجه غیر طبیعی باشد، ممکن است کولپوسکوپی انجام شود. این روش شامل استفاده از میکروسکوپ دوچشمی است که وجود ضایعات در دهانه رحم، واژن و فرج را بررسی می کند.
در صورت وجود ضایعات، پزشک ممکن است بیوپسی را انجام دهد که به آنها اجازه می دهد نمونه ای از بافت را زیر میکروسکوپ بررسی کنند و از تشخیص دقیق اطمینان حاصل کنند. اگر روشهای قبلی به دهانه رحم آسیب رسانده باشد، برداشتن زائدهها برای پزشک دشوار است.
درمان بافت اسکار دهانه رحم
دو روش رایج برای از بین بردن رشد عبارتند از:
الکتروکوتریزاسیون سطحی - پزشک از برق و گرما برای برداشتن توده های آندومتر استفاده می کند.
برداشتن حلقه بزرگ - این شامل ابزاری با یک حلقه سیمی است که جریان الکتریکی را حمل می کند. پزشک قبل از مهر و موم کردن هر زخمی، ضایعات را با دور زدن حلقه در امتداد سطح دهانه رحم درمان و از بین می برد.
عوارض بافت اسکار دهانه رحم
از آنجایی که اندومتریوز دهانه رحم نادر است ممکن است به اشتباه تشخیص داده شود. رشد دهانه رحم نیز ممکن است نشان دهنده سرطان دهانه رحم باشد، اما پزشک می تواند با بیوپسی و معاینه دقیق به تشخیص صحیح برسد. دیگر تشخیص های اشتباه احتمالی شامل :
رشد عضلات صاف روی دهانه رحم
کیست های التهابی
پولیپ دهانه رحم
فیبروم ها
ملانوما یا سرطان پوست
برخی از شرایطی که مرتبط هستند عبارتند از
سفت شدن بافت دهانه رحم
عفونت با ویروس پاپیلومای انسانی که معمولاً به عنوان HPV شناخته می شود
عفونت باکتریایی
آیا بافت اسکار روی دهانه رحم از بارداری جلوگیری می کند؟
می توان گفت که آندومتریوز دهانه رحم تاثیر مستقیمی بر شانس باردار شدن ندارد. با این حال، هر گونه بافت اسکار روی دهانه رحم می تواند مانع از ورود مایع منی به رحم شود، اگرچه احتمال این اتفاق بسیار کم است. اگر ضایعات در جای دیگری از لگن مانند تخمدان ها یا قسمت های دیگر نیز وجود داشته باشد، اندومتریوز احتمال بیشتری بر باروری دارد. در مورد برداشتن توده ها با پزشک صحبت کنید.
چگونه می توان بافت اسکار را از رحم از بین برد؟
بافت اسکار در رحم را می توان با استفاده از یک روش جراحی به نام هیستروسکوپی جراحی درمان کرد. از بین بردن بافت اسکار همیشه با بیهوشی عمومی انجام می شود.. سپس یک هیستروسکوپی مجدد در تاریخ بعدی انجام می شود تا بررسی شود که عمل موفقیت آمیز بوده و رحم عاری از چسبندگی است. ممکن است بعد از درمان دوباره چسبندگی ایجاد شود. بنابراین، ممکن است پزشک توصیه کند قبل از اقدام به بارداری یک سال صبر کنید تا مطمئن شوید که این اتفاق نیفتاده است.
آیا سندرم آشرمن خطرناک است؟
سندرم آشرمن به چسبندگی داخل رحمی نیز معروف است. در این وضعیت، در زنان به دلیل نوعی تروما، بافت اسکار یا چسبندگی در رحم ایجاد می شود. کاهش یا عدم وجود قاعدگی به هر دلیلی غیر از کمبود هورمون (یائسگی) است. این کاهش جریان قاعدگی به دلیل تشکیل بافت اسکار در داخل دهانه رحم است. برخی از زنان مبتلا به این بیماری قادر به باردار شدن نیستند یا سقط های مکرر دارند. ممکن است با سندرم آشرمن باردار شوید، اما چسبندگی رحم می تواند برای جنین در حال رشد خطر ایجاد کند. همچنین خطر ابتلا به این بیماری را در دوران بارداری افزایش می دهد:
جفت سرراهی
جفت اینکرتا
خون ریزی بیش از حد
هیستروسکوپی بهترین روش جهت استفاده در تشخیص سندرم آشرمن است.
آیا بافت اسکار در سونوگرافی قابل مشاهده است؟
تشخیص بافت اسکار و چسبندگی با سونوگرافی، CT، MR یا هر آزمایش تشخیصی، مطالعه یا اسکن بسیار دشوار است. پزشک معمولاً باید این بافت ها را مستقیماً تجسم کند. بافت اسکار دهانه رحم یک بیماری نادر است و ویژگی های مشترک با شرایط رایج تری دارد، بنابراین ممکن است تشخیص آن چالش برانگیز باشد. با این حال، تشخیص دقیق ضروری است. برای تشخیص صحیح و انجام درمان برای جلوگیری از عوارض با پزشک مشورت کنید.
اینکه آیا باید جراحی کنید یا نه ممکن است به سن و وضعیت پزشکی شما بستگی داشته باشد. اندومتریوز در موارد زیر نیاز به جراحی دارد:
قبل از تصمیم گیری در مورد گزینه درمانی مناسب، باید احتمال بارداری آینده را در نظر بگیرید. برخی از جراحی های اندومتریوز می توانند به طور دائمی بر توانایی شما برای باردار شدن در آینده تأثیر بگذارند، بنابراین باید با پزشک خود در مورد آنچه برای شما بهترین است صحبت کنید.
درد شدید لگنی دارید که به درمانهای پزشکی پاسخ نمیدهد یا منع مصرف درمان دارویی درد در حین رابطه جنسی ادرار دردناک، وجود خون در ادرار شما مشکل باردار شدن دارید مشکلاتی در ناحیه لگن دارید که باید برداشته شوند آندومتریوز عمیق رودهها، مثانه، حالب را تحت تاثیر قرار میدهد. پیچ خوردگی یا پارگی کیست ها آندومتریوز در تخمدان آندومتریوز یک بیماری شایع زنان و زایمان است، این یک بیماری خوش خیم است، اما باعث ناراحتی و درد زیادی برای بیمار می شود، حتی باعث ایجاد خطر ناباروری در زنان می شود. علت آن هنوز ناشناخته است، بنابراین هدف از درمان اندومتریوز کنترل علائم بیماری است. بر اساس علائم و تمایل بیمار به باردار شدن، پزشک درمان مناسب را توصیه می کند.
جراحی اندومتریوز حذف اندومتریوز و هرگونه بافت اسکار از بدن شما است. روش ها عبارتند از:
لاپاراسکوپی. پزشکان می توانند با استفاده از ابزاری که دوربین متصل به آن دارد، آندومتریوز را با این روش تشخیص و درمان کنند. این ابزار دارای نوری است که به بدن شما وارد می شود، همراه با یک عدسی که به پزشک اجازه می دهد تا داخل ناحیه لگن شما را از نظر اندومتریوز ببیند. بر اساس تصاویر به دست آمده، پزشک می تواند وضعیت بیمار، وسعت آسیب و محل ضایعه را تعیین کند تا برنامه درمانی مناسبی را انجام دهد. تشخیص با آندوسکوپی در طول جراحی، پزشک شما هوا را به شکم شما پمپ می کند و یک برش کوچک ایجاد می کند تا در لاپاراسکوپ قرار گیرد. از طریق لاپاراسکوپ، پزشک می تواند کل شکم را مشاهده کند. این مطمئن ترین راه برای تشخیص این بیماری است. پزشک ممکن است در طول عمل نمونه بافت کوچکی بگیرد تا وضعیت دقیق بیماری را مشخص کند، آیا سلول های سرطانی وجود دارد یا خیر.این جراحی، با بیهوشی عمومی انجام خواهد شد. جراحی آندوسکوپی. اگر اندومتریوز پیدا شود، پزشک جراحی را برای برداشتن رشد بافت در طول لاپاراسکوپی انجام می دهد. پزشک شما تومور را برمی دارد یا با لیزر یا تکنیک دیگری می سوزاند. اکثر افراد پس از این روش برای درمان اندومتریوز درد کمی احساس می کنند. اما بسیاری از افراد در مدت کوتاهی دوباره شروع به احساس ناراحتی از علائم خود می کنند، زیرا نتایج پس از این روش درمانی ممکن است طولانی مدت نباشد.
اگر نواحی آسیب دیده عمیق در بدن شما باشد، پزشک ممکن است برداشتن تومور را توصیه کند. برخی از مطالعات نشان می دهد که این روش ها اغلب بر آندومتریوز پیشرفته ترجیح داده می شوند.
بعد از جراحی لاپاراسکوپی، می توانید همان روز به خانه بروید، اما اگر جراحی شما پیچیده باشد، مدت زمان بیشتری طول می کشد. احتمالاً تا چند روز پس از عمل احساس خستگی خواهید کرد و ممکن است پزشک به شما توصیه کند تا ۲ هفته رانندگی نکنید. همچنین ممکن است لازم باشد تا حدود 2 هفته پس از جراحی از رابطه جنسی و فعالیت هایی مانند شنا یا حمام کردن خودداری کنید.
زمانی که اندومتریوز شدید دارید که با جراحی لاپاراسکوپی قابل درمان نیست، پزشک جراحی را برای برداشتن اندومتریوز انجام می دهد. این یک جراحی بزرگ با یک برش بزرگ در شکم است.
در طول جراحی برای اندومتریوز، اگر تخمدانها، لولههای فالوپ و رحم (هیسترکتومی) آسیب دیده باشند و قصد بارداری در آینده نداشته باشید، پزشک ممکن است آنها را خارج کند.
حتی پس از برداشتن تومور با جراحی، اندومتریوز ممکن است عود کند و باعث درد شود. حدود 15 درصد از زنان مبتلا به اندومتریوز هستند که پس از هیسترکتومی کامل و هر دو تخمدان و لوله های فالوپ عود می کند.
جراحی لاپاراسکوپی برای اندومتریوز بر باروری شما تأثیر نمی گذارد و درد را تسکین می دهد. حدود 20 تا 30 درصد از زنان در عرض 5 سال دوباره به اندومتریوز مبتلا می شوند.
مزیت آندوسکوپی بهبودی سریعتر با درد کمتر است. احتمالاً پس از جراحی لاپاراسکوپی باید چند روز در بیمارستان بمانید و بهبودی چند هفته طول بکشد. در حین دوران نقاهت در خانه، ممکن است در برخی از فعالیت های روزانه محدودیت داشته باشید.
پس از جراحی برای اندومتریوز، بیمار همچنان به دارو نیاز دارد. شما باید دستورالعمل های پزشک خود به طور دقیق رعایت کنید . علاوه بر این، بیماران باید یک رژیم غذایی منطقی و علمی بسازند تا به زودی سلامت خود را بازیابی کنند. مطلقاً از محرک هایی مانند الکل، آبجو، محدود کردن چربی دوری کنید... برای جلوگیری از تأثیر بر برش، به شدت ورزش نکنید، برای مدت طولانی حمام نکنید و رابطه جنسی زودهنگام نداشته باشید.
شما نمی توانید به طور کامل از آندومتریوز پیشگیری کنید زیرا می تواند یک بیماری مادرزادی باشد، با این حال، می توانید خطر خود را با موارد زیر کاهش دهید:
ورزش منظم اجتناب از الکل معاینه فیزیکی منظم برای شناسایی ناهنجاری ها. با مشاهده علائم بیماری، بیمار باید سریعا برای تشخیص و درمان به موقع و موثر به مراکز معتبر مراجعه کند.
آیا اندومتریوز در سونوگرافی قابل مشاهده است؟
بخشی از دلیل اینکه علائم بیمار می تواند بسیار متفاوت باشد این است که اندومتریوز می تواند به اشکال مختلف رخ دهد. آندومتریوز سطحی زمانی رخ می دهد که ضایعات آندومتریوز در سطح اندام های صفاقی ایجاد می شود.
اندومتریوز در سونوگرافی دیده می شود
هنگامی که آندومتریوز در تخمدان ها ایجاد می شود، منجر به کیست های خوش خیم پر از خون و مایع می شود که به عنوان کیست های شکلاتی (به دلیل رنگ قهوه ای آنها) یا اندومتریوم تخمدان شناخته می شوند. این دو نوع معمولاً سادهترین مکانیابی و درمان هستند.
اندومتریومای دوبعدی تخمدان
ظاهر معمولی آندومتریوم با شیشه زمین همانطور که در سونوگرافی دیده می شود
توده آندومتریومای TUI
شکل سوم که به آندومتریوز عمیق نفوذی (DIE)معروف است، تهاجمی تر از آندومتریوز سطحی یا تخمدانی است. زمانی اتفاق می افتد که بافت آندومتر در عمق سایر اندام های بدن رشد می کند. DIE را می توان در طیف گسترده ای از مکان ها یافت، مانند:
صفاق
رکتوم
کولون رکتوزیگموئید
سپتوم رکتوواژینال
واژن
رباط های رحمی خاجی
مثانه
تعیین محل انتشار آندومتریوز بسیار مهم است، زیرا استراتژی های درمانی بهینه اغلب مختص به محل است.
تعیین محل آندومتریوز نفوذی عمیق
برای تعیین محل و وسعت بیماری می توان از جراحی لاپاراسکوپی استفاده کرد. با این حال، بسیاری از بیماران تکنیک های تصویربرداری غیر تهاجمی را ترجیح می دهند. وجود بیش از یک گزینه در دسترس، به بیماران کنترل بیشتری بر سلامت و درمان خود می دهد.
سونوگرافی ترانس واژینال و تصویربرداری رزونانس مغناطیسی(MRI)دقیق ترین راه برای شناسایی و ارزیابی شکم و لگن از نظر اندومتریوز است. سونوگرافی با دسترسی گسترده، هزینه کم و توانایی ارائه تصاویر با کیفیت و دقیق، به عنوان یک آزمایش تصویربرداری خط اول بسیار پذیرفته شده است. بر اساس تحقیقات منتشر شده در مجله بین المللی سلامت زنان، تحقیقات نشان داده است که معاینات اولتراسوند ترانس واژینال حساسیت و ویژگی بالایی برای شناسایی اندومتریوز عمیق روده دارند که توسط سونوگرافیست های مجرب انجام می شود.
همچنین شایان ذکر است که بسیاری از بیماران، به ویژه آنهایی که علائم شدیدتری دارند، سونوگرافی ترانس واژینال را به MRI ترجیح می دهند. برای بسیاری، سونوگرافی یک آزمایش آشناتر است که باعث اضطراب کمتری می شود.
معاینات سونوگرافی اندومتریوز عمیق
بر اساس مطالعه مجله بین المللی سلامت زنان، رکتوم و کولون رکتوزیگموئید دو مورد از شایع ترین محل های درگیر آندومتریوز روده هستند که 70 تا 88 درصد از موارد را تشکیل می دهند. جستجوی DIE در روده کوچک می تواند برای ارائه دهندگان مشکل باشد. درد روده به راحتی با اختلالات گوارشی اشتباه گرفته می شود که می تواند منجر به تشخیص اشتباه، درمان نادرست و درد مداوم برای بیماران شود.
سونوگرافی یک ارزیابی عالی از لگن را به پزشکان ارائه می دهد. سونوگرافی ترانس واژینال یک ارزیابی دقیق تر و نزدیکتر از نواحی لگن را ارائه می دهد. شایع ترین نواحی نگران کننده برای DIE، رکتوم و کولون رکتوزیگموئید، وقتی با سونوگرافی ترانس واژینال مشاهده می شوند، بسیار واضح هستند.
ظاهر طبیعی روده در مقابل اندومتریوز روده در سونوگرافی
پزشکان متخصص زنان و زایمان باید بتوانند تشخیص دهند که یک روده طبیعی در سونوگرافی چگونه به نظر می رسد. توانایی تشخیص واضح دیواره طبیعی روده اولین قدم مهم در ارزیابی اندومتریوز است.
دیواره روده از چهار لایه و یک لومن مرکزی تشکیل شده است. بیرونی ترین دیواره، سروزا، به صورت خطی نازک و اکوژنیک ظاهر می شود. بعدی عضلانی است که به طور قابل توجهی هیپواکویک است. سومین لایه زیر مخاطی است که شبیه به سروزا به نظر می رسد به عنوان یک خط نازک و اکوژنیک. این سه لایه بیشتر تحت تأثیر اندومتریوز نفوذی عمیق قرار می گیرند.
چهارمین و بسیار درونی ترین لایه مخاط است که به صورت یک نوار هیپواکوی ضخیم تر ظاهر می شود. مجرای روده معمولاً از نظر ظاهری اکوژنیک است و حاوی مواد مدفوع یا هوا است. در مجموع، دیواره روده به صورت یک سری نوارهای متناوب تیره (هیپواکوییک) و روشن (اکوژنیک) با ظاهری خطی ظاهر می شود.
گرههای بافت آندومتریوز با نفوذ عمیق معمولاً از لایه سروزی خارجی دیواره روده، به سمت داخل از طریق لایه عضلانی و گاهی حتی عمیقتر به لایه زیر مخاطی توسعه مییابند. با این حال ، آنها فقط به ندرت لایه داخلی مخاط را درگیر می کنند.
در سونوگرافی ، آندومتریوز نفوذ عمیق به عنوان ضخیم شدن نامنظم از دیواره روده به صورت گره ای یا خطی ظاهر می شود.
هنگامی که یک ضایعه یا ناحیه مورد توجه قرار می گیرد، باید در هر دو محور بلند و کوتاه و همچنین در سه بعد اندازه گیری شود: طول، عرض و بعد قدامی خلفی. در صورت امکان ، فاصله ضایعه را از آستانه مقعد تعیین کنید.
اگر یک ضایعه ظاهر شد، سونوگرافیست ها باید به اسکن ادامه دهند تا از وجود ضایعات متعدد اطمینان حاصل کنند، زیرا این امر می تواند خطر عوارض قبل از عمل را برای بیمار تعیین کند. مطالعه فوق الذکر منتشر شده در مجله بین المللی سلامت زنان اشاره می کند که وقتی ضایعات اضافی در فاصله 2 سانتی متری ضایعه اصلی شناسایی شوند یا مشخص شود که همان بخش روده را تحت تأثیر قرار می دهند، به عنوان ضایعات چند کانونی طبقه بندی می شوند. ضایعاتی که بیشتر از 2 سانتی متر از ضایعه اصلی مشخص می شوند ، به عنوان ضایعات چند مرکزی طبقه بندی می شوند.
بیوپسی آندومتر
بیوپسی شامل برداشتن یک قطعه کوچک از بافت آندومتر که پوشش داخلی رحم را تشکیل می دهد. این نمونه بافت می تواند تغییرات سلولی را به دلیل بافت های غیر طبیعی یا تغییرات در سطح هورمون نشان دهد.
در طول بیوپسی آندومتر، نمونه کوچکی از بافت آندومتر گرفته می شود، به آزمایشگاه فرستاده می شود و مورد بررسی قرار می گیرد. این به پزشک شما کمک می کند تا شرایط پزشکی خاصی را تشخیص دهد. بیوپسی همچنین می تواند عفونت های رحمی مانند اندومتریت را بررسی کند. به طور معمول، این روش حدود 10 دقیقه طول می کشد.
چرا بیوپسی آندومتر انجام می شود؟
بیوپسی آندومتر ممکن است برای کمک به تشخیص ناهنجاری های رحم انجام شود.
پزشک ممکن است بخواهد بیوپسی آندومتر را برای موارد زیر انجام دهد:
علت خونریزی پس از یائسگی یا خونریزی غیرطبیعی رحم را پیدا کنید
غربالگری سرطان آندومتر
ارزیابی باروری
پاسخ خود را به هورمون درمانی آزمایش کنید
شما نمی توانید در دوران بارداری بیوپسی آندومتر انجام دهید و در صورت داشتن هر یک از شرایط زیر نباید آن را انجام دهید:
یک اختلال لخته شدن خون
بیماری التهابی حاد لگن
عفونت حاد دهانه رحم یا واژن
سرطان دهانه رحم
تنگی دهانه رحم یا تنگی شدید دهانه رحم
چگونه برای بیوپسی آندومتر آماده شوم؟
اگر باردار هستید یا اگر احتمال بارداری وجود دارد به پزشک خود اطلاع دهید. ممکن است پزشک از شما بخواهد قبل از بیوپسی آزمایش بارداری انجام دهید تا مطمئن شود که باردار نیستید.
همچنین ممکن است پزشک از شما بخواهد که سیکل های قاعدگی خود را قبل از بیوپسی ثبت کنید. این معمولاً در صورتی درخواست می شود که آزمایش در زمان خاصی از چرخه شما انجام شود.
در مورد داروهای تجویزی یا بدون نسخه ای که مصرف می کنید به پزشک خود اطلاع دهید. ممکن است لازم باشد قبل از بیوپسی آندومتر مصرف داروهای رقیق کننده خون را متوقف کنید. این داروها می توانند با توانایی لخته شدن خون تداخل داشته باشند.
همچنین ممکن است پزشک قبل از بیوپسی یک آرامبخش سبک به شما بدهد. آرام بخش ممکن است شما را خواب آلود کند، بنابراین تا زمانی که اثرات کاملاً از بین نرود، نباید رانندگی کنید. ممکن است بخواهید از یکی از دوستان یا اعضای خانواده بخواهید که شما را به خانه برساند.
در طول بیوپسی آندومتر چه اتفاقی می افتد؟
قبل از بیوپسی، یک روپوش برای پوشیدن به شما داده می شود. در اتاق معاینه، پزشک از شما می خواهد که روی میز دراز بکشید و پاهایتان رکابی باشد. سپس یک معاینه سریع لگن انجام می دهند. آنها همچنین واژن و دهانه رحم شما را تمیز می کنند.
پزشک شما ممکن است یک گیره بر روی دهانه رحم شما قرار دهد تا آن را در طول عمل ثابت نگه دارد.
سپس پزشک یک لوله نازک و منعطف را از طریق دهانه رحم وارد می کند و تا چندین اینچ به داخل رحم امتداد می یابد. سپس لوله را به جلو و عقب حرکت می دهند تا نمونه بافتی از پوشش داخلی رحم تهیه شود. معمولاً 10 دقیقه طول خواهد کشید.
ممکن است بعد از عمل مقداری لکه بینی یا خونریزی ملایم داشته باشید، بنابراین به شما یک پد قاعدگی داده می شود تا بپوشید. گرفتگی خفیف نیز طبیعی است. ممکن است بتوانید برای کمک به گرفتگی، مسکن مصرف کنید، اما حتما از پزشک خود بپرسید.
تا چند روز پس از بیوپسی آندومتر از تامپون استفاده نکنید یا رابطه جنسی نداشته باشید. بسته به سابقه پزشکی گذشته شما، پزشک ممکن است دستورالعمل های بیشتری را پس از عمل به شما ارائه دهد.
خطرات مرتبط با بیوپسی آندومتر چیست؟
مانند سایر روش های تهاجمی، خطر عفونت کمی وجود دارد. خطر سوراخ شدن دیواره رحم نیز وجود دارد، اما این بسیار نادر است.
مقداری خونریزی و ناراحتی طبیعی است. در صورت داشتن هر کدام از علائم با پزشک تماس بگیرید:
خونریزی بیش از دو روز پس از بیوپسی
خونریزی شدید
تب یا لرز
درد شدید در زیر شکم
ترشحاتی از واژن به صورت غیر طبیعی یا با بوی غیر معمولی
اندومتریت چیست؟
اندومتریت یک بیماری التهابی پوشش داخلی رحم است و معمولاً به دلیل عفونت است. معمولاً تهدید کننده زندگی نیست، اما مهم است که در اسرع وقت درمان شود. به طور کلی با درمان آنتی بیوتیک توسط پزشک از بین می رود.
علل اندومتریت
اندومتریت عموماً در اثر عفونت ایجاد می شود. عفونت هایی که موجب اندومتریت می شوند:
عفونت های مقاربتی مانند کلامیدیا و سوزاک
بیماری سل
عفونت های ناشی از مخلوطی از باکتری های طبیعی واژن
همه خانم ها ترکیباتی طبیعی از باکتری در واژن خود دارند. آندومتریت زمانی ایجاد می شود که این ترکیب طبیعی از باکتری ها پس از یک رویداد زندگی تغییر کند.
عوامل خطر برای اندومتریت
شما در معرض خطر ابتلا به عفونتی هستید که می تواند باعث آندومتریت بعد از سقط جنین یا بعد از زایمان شود، به خصوص پس از زایمان طولانی یا زایمان سزارین. این می تواند مسیری برای ورود باکتری ها فراهم کند. روش های پزشکی که می توانند خطر ابتلا به اندومتریت را افزایش دهند عبارتند از:
هیستروسکوپی
قرار دادن دستگاه داخل رحمی IUD))
اتساع و کورتاژ (خراش دادن رحم)
آندومتریت همزمان با دیگر بیماری ها در قسمت لگن مثل التهاب دهانه رحم به نام سرویسیت می تواند رخ دهد. این شرایط ممکن است علائم ایجاد کنند یا نه.
علائم اندومتریت چیست؟
اندومتریت معمولاً علائم زیر را ایجاد می کند:
تورم شکم
خونریزی غیر طبیعی واژینال
ترشحات غیر طبیعی واژن
یبوست
ناراحتی هنگام اجابت مزاج
تب
احساس کلی بیماری
درد در لگن، ناحیه تحتانی شکم یا ناحیه رکتوم
آندومتریت چگونه تشخیص داده می شود؟
پزشک به شکم، رحم و دهانه رحم شما برای علائم حساسیت و ترشح نگاه می کنند. آزمایشات زیر نیز ممکن است به تشخیص این بیماری کمک کند:
نمونه برداری یا کشت از دهانه رحم برای آزمایش باکتری هایی که می توانند باعث عفونت شوند، مانند کلامیدیا و گونوکوک (باکتری که باعث سوزاک می شود)
یک روش لاپاراسکوپی که به پزشک اجازه می دهد تا با دقت بیشتری به داخل شکم یا لگن شما نگاه کند.
مشاهده ترشحات زیر میکروسکوپ
عوارض احتمالی اندومتریت
اگر عفونت با آنتی بیوتیک درمان نشود، می توانید عوارض و حتی بیماری شدید را تجربه کنید. عوارض احتمالی که می تواند ایجاد شود عبارتند از:
ناباروری
پریتونیت لگنی
تجمع چرک در لگن یا در رحم
سپتی سمی که باکتری موجود در خون است
تصویربرداری رزونانس مغناطیسی در مقابل اولتراسوند
در حالی که تصویربرداری رزونانس مغناطیسی و سونوگرافی ترانس واژینال می توانند به پزشکان کمک کنند تا علائم اندومتریوز نفوذی عمیق را جستجو کنند، ام آر آی اغلب برای بسیاری از بیماران به دلیل هزینه و در دسترس بودن دستگاه های MRI در کلینیک های محلی کمتر در دسترس است. معایناتMRI در نهایت تمایل به لیست انتظار طولانیتری دارند که میتواند درد و رنج بیماران را در حالی که منتظر ارزیابی، تشخیص و درمان هستند افزایش دهد.
یکی از گزینه های کارآمد دیگر انجام یک ارزیابی سونوگرافی ترانس دمونال و ترانس واژینال ابتدا است و در صورت لزوم با MRI پیگیری می شود. این یک مسیر سریعتر برای تشخیص و درمان بیماران مبتلا به علائم آندومتریوز فراهم می کند.
آندومتریوز با برانگیختن گره ها به صورت جراحی اداره می شود. معرفی جراحی لاپاروسکوپی برای بیماران فایده ای داشته است. با این حال ، تعداد فزاینده ای از موارد آندومتریوز با گزینه های دیگری مانند دارو مدیریت می شود.
سونوگرافی نقش مهمی در تصویربرداری دقیق ، تشخیص و درمان بیماران با انواع آندومتریوز دارد. سونوگرافی ترانس واژینال که توسط یک تکنسین مجرب انجام می شود، همراه با معاینه لگن توسط یک پزشک مجرب، می تواند دقت غربالگری، تشخیص، نظارت و درمان آندومتریوز را تا حد زیادی بهبود بخشد.
مقالات پیشنهادی :
آمادگی سونوگرافی رحم جهت آندومتریوز
آمادگی سونو گرافی هیسترو سالپنکوگرافی
آمادگی سونو گرافی شکم
آمادگی سونوگرافی بارداری اولیه
معاینه و غربالگری اولیه زنان، محدودیت سنی ندارد و ممکن است دارای علائم زیر باشد:
خونریزی های غیرطبیعی در قسمت واژن و وجود مشکل های دروان قاعدگی: سیکل های قاعدگی به صورت نامنظم، سیکل قاعدگی های نامنظم ترشح های نامنظم در قسمت واژن (به عنوان مثال بو، رنگ متفاوت) درد و خارش در قسمت واژن دارای چند دلیل خطر مثل بهداشت شخصی نامناسب، رابطه جنسی ناایمن، سقط جنین،... علائم دیگر مانند: ترشحات غیر طبیعی واژن، داشتن خارش، همچنین درد در قسمت های خصوصی، خونریزی به صورت غیر طبیعی در واژن.
آزمایشهایی که برای بررسی اندومتریوز انجام میشود عبارتند از:
معاینه لگن. متخصص مراقبت های بهداشتی شما مناطقی را در لگن شما با یک یا دو انگشت لمس می کند تا تغییرات غیرعادی را بررسی کند. این تغییرات شامل کیست هایی در اندام های تناسلی، نقاط دردناک، رشد به صورت نامنظم به نام ندول و اسکار در پشت رحم می توانند باشد. اغلب مناطق کوچک اندومتریوز را نمی توان احساس کرد مگر اینکه کیست تشکیل شده باشد.
سونوگرافی. این آزمایش از امواج صوتی برای تهیه تصاویری از داخل بدن استفاده می کند. برای ثبت تصاویر، ممکن است دستگاهی به نام مبدل بر روی ناحیه شکم فشار داده شود. یا ممکن است در نسخه ای از معاینه به نام سونوگرافی ترانس واژینال در واژن قرار داده شود. هر دو نوع آزمایش ممکن است برای دریافت بهترین دید از اندام های تولید مثل انجام شود. یک سونوگرافی استاندارد تایید نمی کند که آیا شما آندومتریوز دارید یا خیر. اما می تواند کیست های مرتبط با وضعیتی به نام اندومتریوما را پیدا کند.
تصویربرداری رزونانس مغناطیسی (MRI)این آزمایش از یک میدان مغناطیسی و امواج رادیویی برای ایجاد تصاویری از اندام ها و بافت های بدن استفاده می کند. برای برخی، MRI به برنامه ریزی جراحی کمک می کند. این اطلاعات دقیق در مورد محل و اندازه رشد اندومتریوز به جراح شما می دهد.
لاپاراسکوپی در برخی موارد ممکن است برای این روش به جراح ارجاع داده شوید. لاپاراسکوپی به جراح اجازه می دهد تا داخل شکم شما را از نظر وجود علائم بافت اندومتریوز بررسی کند. قبل از جراحی، دارویی دریافت می کنید که حالتی شبیه خواب به شما می دهد و از درد جلوگیری می کند. سپس جراح شما یک برش کوچک در نزدیکی ناف شما ایجاد می کند و یک ابزار باریک بینایی به نام لاپاراسکوپ را وارد می کند.
لاپاراسکوپی می تواند اطلاعاتی در مورد محل، وسعت و اندازه رشد اندومتریوز ارائه دهد. جراح شما ممکن است یک نمونه بافت به نام بیوپسی برای آزمایش بیشتر بگیرد. با برنامه ریزی مناسب، جراح اغلب می تواند آندومتریوز را در طول لاپاراسکوپی درمان کند به طوری که شما تنها به یک عمل جراحی نیاز دارید.
اندومتریوز چه تاثیری بر باروری دارد؟ آیا در صورت ابتلا به اندومتریوز می توانم باردار شوم؟
بسیاری از زنان مبتلا به اندومتریوز می توانند باردار شوند. با این حال در 50 درصد موارد، مشکلاتی در باروری وجود خواهد داشت.
هیچ پاسخ قطعی واحدی در مورد اینکه چگونه اندومتریوز باعث ناباروری می شود وجود ندارد، اما دلایل احتمالی عبارتند از:
اندومتریوز می تواند باعث ایجاد اسکار شود و عبور صحیح تخمک از لوله فالوپ را دشوار می کند.
هم خود آندومتریوز و هم اسکار مرتبط با آن میتوانند اندامهای تناسلی و لگن را تغییر دهند و تماس تخمک و اسپرم را سختتر کنند.
اندومتریوز گاهی اوقات با یک پاسخ ایمنی غیر طبیعی به جنین همراه است.
اندومتریوز می تواند منجر به آزاد شدن مواد شیمیایی (سیتوکین ها و سایرین) شود که مایع لگنی را برای گامت ها و جنین ها متخاصم می کند.
اندومتریوز میتواند با گیرندههای پروژسترون معیوب که ممکن است بر لانهگزینی و اوایل بارداری تأثیر بگذارد، مرتبط باشد.
در زنان مبتلا به اندومتریوز، گاهی اوقات دیواره رحم به اندازه کافی برای حمل نوزاد در دوران بارداری رشد نمی کند.
بسیاری از زنان متوجه نمی شوند که به اندومتریوز مبتلا هستند تا زمانی که مشکلات باردار شدن آنها را به مراجعه به متخصص سوق دهد. از سوی دیگر، اگر از قبل می دانید که به اندومتریوز مبتلا هستید، ممکن است زودتر به دنبال حمایت باروری باشید. به عنوان مثال، راهنمایی رایج برای زنان جوان این است که یک سال قبل از مراجعه به پزشک باروری بدون کمک اقدام به باردار شدن کنند.
آیا ممکن است جراحی اندومتریوز بر باروری شما تأثیر بگذارد؟
اگر پزشک شما به دلیل علائم آندومتریوز جراحی را پیشنهاد کرده است مراجعه به متخصص باروری بسیار مهم است. این به این دلیل است که جراحی می تواند ذخیره تخمدان شما را تخلیه کند. گزینه های باروری شما باید قبل از هر عمل جراحی با پزشکتان در میان گذاشته شود تا بهترین نتایج ممکن را به دست آورید.
چگونه می توانم باروری خود را با اندومتریوز افزایش دهم؟
در حالی که هیچ تضمینی برای باردار شدن با آندومتریوز وجود ندارد، کارهایی وجود دارد که می توانید انجام دهید تا سعی کنید خود را به بهترین شکل ممکن برای یک نوزاد آماده کنید، از جمله:
مصرف غذاهای التهاب زا از جمله کافئین، شکر، گوشت و الکل را کاهش دهید. در عوض مقدار زیادی غذاها و سبزیجات غنی از آنتی اکسیدان مصرف کنید. اعتقاد بر این است که غذاهای پرچرب و گوشت قرمز حاوی استروژن هستند که آندومتریوز را تشدید می کند. یک مطالعه نشان داد زنانی که بیشتر گوشت قرمز مصرف میکنند تا 100 درصد بیشتر در معرض ابتلا به اندومتریوز هستند.
اگر آندومتریوز دارید، ورزش متوسط می تواند به سلامت همه جانبه شما کمک کند
از قبل برنامه ریزی کنید ممکن است در حال حاضر بچه نخواهید، اما زمان باروری است بنابراین فکر کردن از قبل می تواند واقعا کمک کند. جستجوی یک بررسی سلامت باروری واقعا می تواند به شما کمک کند تا در مورد زمان شروع تلاش برای نوزاد و مدت زمانی که ممکن است قبل از جستجوی کمک باروری تلاش کنید، مطمئن تر شوید.
چرا غذا یک عامل تشدید کننده اندومتریوز است؟
اندومتریوز یک بیماری وابسته به هورمون است، به این معنی که تغذیه می تواند به درمان یا مدیریت آن کمک کند. غذا به طور قابل توجهی بر تولید و نگهداری هورمون، پاسخ های ایمنی و التهابی و انقباض عضلات صاف تأثیر می گذارد.
علاوه بر این، می دانیم که رژیم غذایی در چند دهه اخیر با افزایش مصرف غذاهای فرآوری شده و شکر تصفیه شده و کاهش مصرف غذاهای کامل، میوه ها و سبزیجات به شدت تغییر کرده است. بنابراین، دریافت غذا و مواد مغذی می تواند به طور قابل توجهی بر شرایط مرتبط با هورمون مانند اندومتریوز تأثیر بگذارد.
در صورت ابتلا به اندومتریوز از چه غذاهایی پرهیز کنم؟
اگرچه تأثیر دقیق رژیم غذایی بر آندومتریوز به تحقیقات بیشتری نیاز دارد، شواهد نشان می دهد که اجتناب از برخی غذاها می تواند وضعیت شما را قابل کنترل تر کند.

چربی های ترانس
چربی های ترانس یا اسیدهای چرب غیراشباع ترانس عمدتاً در غذاهای سرخ شده و فرآوری شده از جمله بیشتر فست فودها یافت می شوند. یک مطالعه در سال 2010 که دادههای را در نظر گرفت، نشان داد که شرکتکنندگانی که بیشترین مصرف چربیهای غیراشباع ترانس را داشتند، 48 درصد بیشتر احتمال دارد که در آینده تشخیص اندومتریوز دریافت کنند.
چربی های چند غیر اشباع
اسید چرب امگا 6 و اسید آراشیدونیک دو چربی غیراشباع چندگانه اصلی هستند و تأثیر آنها بر آندومتریوز به خوبی مطالعه شده است. این دو اسید در نهایت به پروستاگلاندینها تبدیل میشوند که باعث درد و التهاب میشوند. سطوح بالا منجر به التهاب و اسپاسم عضلانی (گرفتگی) می شود.
از سوی دیگر، در یک مطالعه ای ، زنان با بالاترین سطح اسید چرب امگا 3، 22 درصد کاهش در اندومتریوز داشتند.
تحقیقات همچنین نشان می دهد که اسیدهای چرب امگا 3 ضد التهاب هستند و در مدیریت بیماری های التهابی و خود ایمنی مفید هستند. افزودن بیشتر غذاهای غنی از اسید امگا 3 به رژیم غذایی شما یک نکته ارزشمند است. برخی از منابع شامل ماهی های آب سرد (ماهی آزاد، ماهی تن، ماهی خال مخالی، شاه ماهی، قزل آلا، آنچوی و غیره)، آجیل، دانه ها، روغن های گیاهی و مکمل های غذایی است.
گوشت قرمز
یک مطالعه گسترده در سال 2018 ارتباط بین افزایش مصرف گوشت قرمز و اندومتریوز 4 را نشان داد. زنانی که دو وعده یا بیشتر در روز گوشت قرمز میخوردند، 56 درصد بیشتر از زنانی که کمتر از یک وعده در هفته مصرف میکردند، تشخیص آندومتریوز (با لاپاراسکوپی) داشتند.
یک فرضیه برای این یافته این است که گوشت قرمز حاوی آهن هِم است که با مکانیسم های التهاب و استرس اکسیداتیو مرتبط است. بنابراین، کاهش مصرف گوشت قرمز ممکن است علائم آندومتریوز را با کاهش التهاب کاهش دهد.
همچنین شایان ذکر است که زنان مبتلا به آندومتریوز اغلب دچار کمبود آهن هستند، بنابراین ارزش آن را دارد که در مورد نقش گوشت قرمز در رژیم غذایی و نیازهای غذایی دقیق خود با پزشک خود صحبت کنید.
گلوتن
در یک مطالعه، از زنان مبتلا به اندومتریوز خواسته شد که گلوتن را به مدت 12 ماه قطع کنند و نتایج دلگرم کننده بود. 75 درصد از شرکتکنندگان کاهش درد را هنگام مصرف بدون گلوتن5 گزارش کردند و هیچکدام هیچ اثر منفی بر آندومتریوز گزارش نکردند.
زنان مبتلا به آندومتریوز بیشتر احتمال دارد به سندرم روده تحریک پذیر مبتلا شوند، حتی زمانی که آندومتریوز در روده وجود ندارد. این دو بیماری می توانند علائم همپوشانی داشته باشند.
سویا و محصولات مبتنی بر سویا
سویا و محصولات سویا دارای استروژن بالایی هستند و اندومتریوز وابسته به استروژن است. با این حال، محققان هنوز در حال بررسی تاثیر کامل خوردن سویا بر آندومتریوز هستند. در یک مطالعه، زنانی که شیر خشک سویا را در دوران نوزادی دریافت کردند، بیش از دو برابر خطر ابتلا به اندومتریوز 7 را در مقایسه با زنانی که هرگز شیر خشک سویا مصرف نکرده بودند، داشتند.
کافئین و الکل
متخصصان بهداشت توصیه می کنند برای کاهش التهاب و بهبود اندومتریوز، مصرف الکل و قهوه را محدود کنید. قهوه همچنین میتواند سطح هورمونها را تغییر دهد که ممکن است استروژن را افزایش داده و اندومتریوز را بدتر کند. تحقیقات بالینی بیشتری مورد نیاز است.
هنگام ابتلا به اندومتریوز چه غذاهایی باید بخورید؟
اسیدهای چرب
همانطور که در بالا ذکر شد، به نظر می رسد اسیدهای چرب امگا 3 به دلیل خواص ضد التهابی، درد آندومتریوز را بهبود می بخشد. این اسیدهای چرب در ماهی هایی مانند ساردین، ماهی خال مخالی، شاه ماهی و گردو وجود دارند.
اگر منابع حیوانی اسیدهای چرب گزینه مناسبی نیستند، می توانید مصرف منابع گیاهی مانند دانه چیا، دانه کتان و گردو را افزایش دهید.
مقالات پیشنهادی :
سونوگرافی واژینال در تهران
سونوگرافی غربالگری دوم
سونوگرافی غربالگری اول
سونوگرافی بارداری
میوه
برخی منابع پیشنهاد می کنند که افراد مبتلا به اندومتریوز باید مصرف میوه خود را به حداقل برسانند، زیرا ممکن است به دلیل سطوح بالای FODMAP در برخی میوه ها، علائم را بدتر کند. با این حال، اگر به اندومتریوز مبتلا هستید، میوه به طور کلی بخشی از یک رژیم غذایی خوب است زیرا سرشار از ویتامین ها، مواد معدنی و فیبر است.
سبزیجات
اگر به اندومتریوز مبتلا هستید، سبزیجات باید بخشی از رژیم غذایی شما باشند، به خصوص سبزیجات برگدار، سبزیجات زرد و سبزیجات سبز. با این حال، یک مطالعه نشان داد که کلم بروکسل، کلم قرمز و گل کلم علیرغم اینکه بسیار مغذی هستند، علائم را تشدید می کنند. با این حال، سبزیجات چلیپایی مانند کلم، کلم بروکلی، گل کلم، کلم بروکسل نیز سرشار از ایندول-3-کاربینول هستند که می تواند تولید استروژن را کاهش دهد.
چه مکمل هایی می توانید برای بهبود اندومتریوز خود مصرف کنید؟
منیزیم
منیزیم نقش مهمی در عملکرد عضلات دارد. فیبرهای عضلانی صاف را شل می کند و به مواردی مانند یبوست مزمن، آسم و فشار خون که همگی شامل انقباضات ماهیچه صاف هستند، می پردازد. به همین دلیل، منیزیم در درمان دردهای قاعدگی موثر است.
مکملهای منیزیم میتوانند با سایر داروها مانند آنتیبیوتیکها تداخل داشته باشند، بنابراین بهتر است قبل از افزودن آنها به روتین خود با پزشک خود مشورت کنید. سبزیجات برگدار نیز سرشار از منیزیم هستند.
آنتی اکسیدان ها
یک مطالعه نشان داد که رژیم غذایی سرشار از آنتی اکسیدان حاوی ویتامین های A، C وE با فعالیت آنزیم آنتی اکسیدانی بالاتر و استرس اکسیداتیو کمتر، که معمولاً در اندومتریوز 1 دیده می شود، مرتبط است.
اندومتریوز یک بیماری پیچیده برای مدیریت است و هنوز تحقیقات زیادی در مورد این بیماری باید انجام شود. با این حال، اصلاح رژیم غذایی خود با پرهیز از برخی غذاها و افزودن غذاهای دیگر می تواند به مدیریت علائم و بهبود کیفیت زندگی شما کمک کند. در صورت امکان، لازم است با یک متخصص مراقبت های بهداشتی، مانند یک متخصص تغذیه ثبت شده، در مورد آندومتریوز و تغذیه گفتگوی عمیق داشته باشید.
انواع اندومتریوز
آندومتریوز نیز بر اساس ناحیه ای از لگن یا شکم که تحت تأثیر قرار می گیرد، گروه بندی می شود. چهار نوع اصلی وجود دارد:
اندومتریوز صفاقی سطحی. صفاق غشای نازکی است که شکم و لگن شما را می پوشاند. همچنین بیشتر اندام های این حفره ها را می پوشاند. در این نوع، بافت آندومتر به صفاق میچسبد. این کم شدت ترین شکل است.
آندومتریوم. این کیست های تیره و پر از مایع هستند. به آنها کیست شکلاتی نیز می گویند. اندازه آنها متفاوت است و می توانند در قسمت های مختلف لگن یا شکم ظاهر شوند، اما بیشتر در تخمدان ها دیده می شوند.
اندومتریوز عمیق نفوذی .در این نوع، بافت آندومتر به اندام های داخل یا خارج از حفره لگن شما وارد شده است. این می تواند شامل تخمدان ها، راست روده، مثانه و روده های شما باشد. این مورد نادر است، اما گاهی اوقات بسیاری از بافتهای اسکار میتوانند اندامها را بچسبانند تا در جای خود گیر کنند. به این حالت لگن یخ زده می گویند. اما این فقط برای 1 تا 5 درصد از افراد مبتلا به اندومتریوز اتفاق می افتد.
اندومتریوز دیواره شکم. در برخی موارد، بافت آندومتر می تواند روی دیواره شکم رشد کند. سلول ها ممکن است به یک برش جراحی مانند برش سزارین متصل شوند.
راه های غیرمنتظره برای کاهش درد آندومتریوز
ژن های شما نیز می توانند نقش داشته باشند. اگر مادر یا خواهر شما آندومتریوز داشته باشد، احتمال ابتلا به آن بیشتر است. تحقیقات نشان می دهد که از نسلی به نسل دیگر بدتر می شود.
برخی از افراد مبتلا به اندومتریوز نیز دارای اختلالات سیستم ایمنی هستند.
دلیل های دیگری که شامل موارد زیر است:
1) تبدیل سلول های صفاقی. کارشناسان فکر میکنند که هورمونها یا عوامل ایمنی تبدیل سلولهای صفاقی - سلولهایی که قسمت داخلی شکم شما را پوشاندهاند - به سلولهای آندومتر مانند کمک میکنند.
2) تبدیل سلول های جنینی. هورمونهایی مانند استروژن ممکن است سلولهای جنینی - سلولهایی که در مراحل اولیه رشد هستند - به ایمپلنتهای سلولی آندومتر مانند در دوران بلوغ تبدیل کنند.
3) کاشت اسکار جراحی. پس از جراحی، مانند هیسترکتومی یا سزارین، سلول های آندومتر ممکن است به یک برش جراحی متصل شوند.
4) انتقال سلول های آندومتر. رگ های خونی یا سیستم مایع بافتی (لنفاوی) ممکن است سلول های آندومتر را به سایر قسمت های بدن منتقل کند.
چه چیزی آندومتریوز را بسیار دردناک می کند؟
تقریباً هر زنی در طول زندگی خود درد لگن را تجربه کرده است. این بسیار شایع است، اما همه دلایل احتمالی به این معنی است که یافتن یک تشخیص و درمان موثر همیشه آسان نیست. هنگامی که زنان با درد لگن وارد می شوند، یکی از شایع ترین بیماری های زنانه که مشاهده می کنیم، آندومتریوز است.
بیش از 11 درصد از زنان مبتلا به اندومتریوز هستند، وضعیتی که باعث درد لگن، التهاب و مشکلات چرخه قاعدگی می شود. اگر از زندگی با درد لگن خسته شده اید، چند لحظه وقت بگذارید تا بفهمید که آیا این درد می تواند به دلیل آندومتریوز باشد یا خیر.
درد لگن و چرخه قاعدگی شما
چرخه قاعدگی شما توسط هورمون ها کنترل می شود و این روش بدن شما برای آماده شدن برای بارداری است. چرخه از اولین روز قاعدگی شما شروع می شود و متوسط چرخه قاعدگی 21 تا 35 روز طول می کشد.
متوسط دوره 2-7 روز است. در طول دوره قاعدگی، رحم شما منقبض می شود و پوشش خود را که آندومتر نامیده می شود می ریزد. آندومتر یا بافت آندومتر خون قاعدگی را که در طول قاعدگی می بینید تشکیل می دهد.
انقباضات رحمی و التهاب در دوران قاعدگی می تواند دردناک باشد و حدود 80 درصد از زنان دردهای قاعدگی را تجربه می کنند. اما با آندومتریوز، درد ممکن است محدود به پریود شما نباشد.
درد لگن و اندومتریوز
درد ناشی از آندومتریوز به این دلیل ایجاد می شود که بافت آندومتر در خارج از رحم شما رشد می کند. بافت ضخیم می شود و درست مانند آندومتر داخل رحم شما ریزش می کند، اما در طول قاعدگی نمی تواند از بدن شما خارج شود.
بافت آندومتر می تواند در هر نقطه از ناحیه لگن شما رشد کند، از جمله دهانه رحم، لوله های فالوپ و تخمدان ها. این بافت می تواند عملکرد اندام را مسدود کند و باعث التهاب شود که شما آن را به عنوان درد لگن احساس می کنید.
ممکن است درد آندومتریوز را در هر زمانی از ماه احساس کنید، نه فقط در طول دوره قاعدگی. علاوه بر این، برخی از زنان به دلیل التهاب اندام لگن، مقاربت دردناکی را تجربه می کنند.
شناسایی علائم اندومتریوز
اندومتریوز یکی از علل شایع درد لگن است، اما توجه به این نکته مهم است که هر زن مبتلا به آندومتریوز درد را تجربه نمی کند. در واقع، درد نشان دهنده شدت بیماری شما نیست. ممکن است یک مورد خفیف اندومتریوز همراه با درد شدید لگن یا یک مورد شدید آندومتریوز بدون درد داشته باشید.
تنها راه برای شناسایی علت درد یک معاینه جامع سلامتی است. ما اینجا هستیم تا به شما کمک کنیم علائم و نشانههای دیگری را که باید مراقب آنها باشید را تشخیص دهید.
همراه با درد لگن، اندومتریوز می تواند باعث ایجاد موارد زیر شود:
خونریزی بین دوره های قاعدگی
یبوست یا اسهال
خستگی
خونریزی شدید قاعدگی
دردهای شدید قاعدگی
ناباروری
تیم ما نگاهی جامع به سلامت شما میاندازد تا تشخیص دهد که آیا از اندومتریوز رنج میبرید یا خیر. هیچ درمانی برای این بیماری وجود ندارد، اما گزینههای درمانی ممکن است شامل داروهای هورمونی برای تنظیم چرخه قاعدگی یا جراحی در موارد شدید باشد.
مقابله با درد مزمن اندومتریوز
در حالی که برخی از زنان مبتلا به آندومتریوز هرگز علائم منفی را تجربه نمی کنند، بسیاری از آنها با درد مزمن مرتبط با این بیماری غیر قابل درمان زندگی می کنند. از دردهای هنگام دستشویی گرفته تا تجربیات ناخوشایند در اتاق خواب، اندومتریوز می تواند زندگی و سبک زندگی شما را خراب کند.
استرس کمتر
به طور طبیعی، زمانی که احساس درد می کنید، دچار استرس می شوید. استرس، به نوبه خود، توانایی بدن شما برای مبارزه با درد را کاهش می دهد، بنابراین درد را شدیدتر احساس می کنید. در نتیجه، در میان درد و استرس قرار می گیرید که تحمل کردن آن سخت است. و اگر به اندومتریوز مبتلا هستید، این رابطه بسیار مهم است، زیرا ثابت شده است که استرس مستقیماً بر سطح درد در زنان مبتلا به آندومتریوز تأثیر می گذارد.
به بیماران مبتلا به آندومتریوز توصیه می شود که استراتژی های مختلفی را برای کاهش استرس در زندگی خود اتخاذ کنند، مانند تمرینات تنفسی، تجسم، یوگا، مدیتیشن، دعا و غیره. ممکن است متوجه شوید که ذهن آرامتر به معنای درد کمتر است.
بیشتر ورزش کنید
هر چه بیشتر ورزش کنید، اندورفین بیشتری در بدنتان ترشح می شود. اندورفین ها هورمون هایی هستند که با درد مقابله می کنند و به شما احساس خوبی می دهند. ممکن است به نظر غیرمعمول به نظر برسد که هنگام درد به بدن فشار بیاورید، اما کسانی که ورزش می کنند کاهش قابل توجهی در سطح درد خود گزارش می دهند. علاوه بر آن هورمون های شاد، ورزش گردش خون شما را افزایش می دهد، اندام های شما را با مواد مغذی ضروری و اکسیژن تامین می کند و تولید استروژن را کاهش می دهد.
در واقع، فعالیت بدنی حتی ممکن است در وهله اول شانس ابتلا به اندومتریوز را کاهش دهد. مطالعات نشان می دهد که زنانی که ورزش شدید را به عنوان بخشی از سبک زندگی خود انجام می دهند، 76 درصد کمتر به آندومتریوز مبتلا می شوند.
مراقب رژیم غذایی خود باشید
اندومتریوز نسبت به غذایی که می خورید بسیار حساس است، بنابراین توجه به آنچه می خورید برای شما مفید است. تحقیقات نشان داده است زنانی که سبزیجات کم مصرف میکنند یا اصلاً سبزی نمیخورند، شانس بیشتری برای ابتلا به اندومتریوز دارند.
یکی دیگر از پیوندهای غذایی در چربی های امگا 3 یافت می شود. علم نشان می دهد که اگر غذاهای حاوی این چربی ها را بیشتر بخورید، شانس بیشتری برای غلبه بر درد آندومتر دارید.
اگر میخواهید میزان چربی امگا 3 خود را افزایش دهید، در اینجا چند مورد از غذاهایی را آوردهایم که باید آنها را انتخاب کنید:
ماهی هایی مانند ماهی خال مخالی، ساردین، شاه ماهی، سالمون و ساردین
دانه های کتان و چیا
گردو
سویا
خاویار
از مسکن های بدون نسخه استفاده کنید
بسیاری از زنان تسکین موقت درد آندومتر خود را در داروخانه ها پیدا می کنند. داروهای ضد التهابی غیراستروئیدی مانند ایبوپروفن می توانند درد شما را به طور قابل توجهی کاهش دهند، به خصوص در طول چرخه قاعدگی.
بیشتر دردهای قاعدگی ناشی از انقباضات رحمی است که پوشش داخلی خود را می ریزد. در این مدت، بدن شما پروستاگلاندین تولید می کند که رحم شما را قادر می سازد منقبض شود و کار خود را انجام دهد. اگر به اندومتریوز مبتلا هستید، بدن شما احتمالاً بیش از حد معمول پروستاگلاندین تولید می کند و بنابراین، درد شما بیشتر است.
ایبوپروفن می تواند به جلوگیری از تولید پروستاگلاندین ها کمک کند، به خصوص اگر قبل از شروع درد مصرف شود. یک دوز را یک روز قبل از شروع پریود مصرف کنید تا از بدترین درد آندومتر جلوگیری کنید.
علائم خونریزی رحمی طبیعی در مقابل غیرطبیعی چیست؟
پریودها و خونریزی طولانی یا شدید می تواند برای با تغییر بدن آنها نگران کننده باشد. خونریزی غیرطبیعی رحم (AUB) اغلب بخشی طبیعی از شروع قاعدگی است، اما می تواند نشان دهنده شرایط جدی تری نیز باشد. معاینه سونوگرافی می تواند دلایل شدیدتری برای AUB را کشف کند. این مقاله ابزارهای تصویربرداری را توضیح میدهد که میتوانند به آشکار کردن مشکلات زمینهای زنان کمک کنند.
چگونه اندومتریوز را با استفاده از سونوگرافی تشخیص دهیم؟
معاینه اولتراسوند می تواند به غربالگری، تشخیص و درمان آندومتریوز، یکی از چالش برانگیزترین آسیب شناسی هایی که توسط روش های OB/GYN پرداخته می شود، کمک کند. اندومتریوز می تواند یک بیماری ظریف و پیچیده باشد که به اشکال مختلف ظاهر می شود. این راهنمای چگونگی شکلهای مختلف را توصیف میکند و شامل مجموعهای از تصاویر مفید است که نحوه ارزیابی سونوگرافی از یک بیمار مشکوک به اندومتریوز را توضیح میدهد.
بهترین راه برای بحث در مورد اضافه وزن و باروری با بیماران چیست؟
ارتباط منفی بین اضافه وزن و باروری وجود دارد. اگر مبتلا به اضافه وزن هستید، یافتن راههایی برای مدیریت این مشکلات قبل، حین و بعد از بارداری بسیار مهم است. بیاموزید که چگونه اضافه وزن می تواند باروری را پیچیده کند.
اگر بیماران با ناباروری دست و پنجه نرم می کنند، چه عادات سبک زندگی را باید اتخاذ کنند؟ بیماران می توانند عادات سبک زندگی مانند وزن مناسب، قرار گرفتن در محیط خوب، تغذیه خوب و عدم مصرف سیگار را بهبود بخشند. این تغییرات می تواند به شانس باردار شدن آنها کمک کند. در این مقاله، یاد بگیرید که چگونه به بیماران کمک کنید تا ارتباط بالقوه بین سبک زندگی و ناباروری خود را درک کنند. سپس مرور کنید که چه اقداماتی را می توانند در تلاش برای باردار شدن انجام دهند.
قبل از انجام ارزیابی داپلر شریان نافی چه چیزهایی باید بدانید؟
ارزیابی داپلر شریان نافی روشی غیر تهاجمی برای جمع آوری اطلاعات در مورد سلامت جنین در سه ماهه دوم و سوم است. نکات کلیدی را که باید قبل از انجام این ارزیابی بدانید، بیاموزید، مانند: چرا و چه زمانی جریان خون شریان ناف متفاوت است، کدام قسمت از بند ناف باید خوانده شود، دلایل استفاده از مکانهای اندازهگیری ثابت، و شکل موج داپلر طبیعی به نظر میرسد.
نقش اولتراسوند در موفقیت طولانی مدت درمان آدنومیوز چیست؟
نقش اولتراسوند در درمان آدنومیوز در ظرفیت دوگانه آن نهفته است: تشخیص دقیق وضعیت و هدایت مداخلات برای نتایج موفقیت آمیز درمان. از طریق تصویربرداری دقیق، ارائه دهندگان مراقبت های بهداشتی می توانند از اولتراسوند برای شناسایی آدنومیوز، نظارت بر پیشرفت درمان و هدایت روش های کم تهاجمی استفاده کنند. این روش تصویربرداری بلادرنگ و بدون تشعشع، شناسایی دقیق، درمان هدفمند، نتایج درمانی بهینه و ارزیابی مستمر را تضمین میکند و به میزان قابل توجهی در اثربخشی طولانیمدت مدیریت آدنومیوز کمک میکند.
عوامل مهم در به دست آوردن حجم سونوگرافی سه بعدی دقیق چیست؟
دستیابی به حجم سونوگرافی سه بعدی دقیق به عوامل مختلفی بستگی دارد: موقعیت ثابت مبدل، ثبات آناتومی بیمار و مهارت اپراتور. قرار دادن دقیق پروب جواب درست را تضمین می کند و اشتباهات را به حداقل می رساند. عوامل بیمار مانند حرکت بدن می توانند وضوح تصویر را مختل کنند، بنابراین حفظ سکون بسیار مهم است. تخصص اپراتور در تنظیم تنظیمات، مانند تصویربرداری کاهش لکه (SRI)، کیفیت تصویر را با کاهش نویز بهینه می کند. یکی دیگر از عوامل کلیدی در دستیابی به حجم سونوگرافی سه بعدی دقیق، استفاده اپراتور از نمایشگر حجم سه بعدی مناسب داده های اسکن (بازسازی چندسطحی در مقابل تصویربرداری توموگرافی) برای شناسایی تصویربرداری مربوطه مورد نیاز برای اندام مورد نظر و آسیب شناسی مشکوک است. این عوامل با هم، ضبط دقیق حجم سونوگرافی سه بعدی را تضمین می کنند.
چگونه ارائه دهندگان مراقبت های بهداشتی می توانند ضایعات اندومتریوز عمیق را با سونوگرافی شناسایی کنند؟
شناسایی اندومتریوز عمیق نفوذی (DIE) از طریق سونوگرافی نیاز به ارزیابی دقیق دارد. ضایعات اغلب به صورت توده های هیپواکوی متصل به ساختارهای لگنی، معمولاً رکتوم و کولون رکتوزیگموئید، ظاهر می شوند. این توده ها می توانند ساختار خود را تغییر دهند. "علامت لغزشی" که با فشار مبدل ارزیابی می شود، تحرک بین بافت های آسیب دیده را ارزیابی می کند و به شناسایی کمک می کند. تصویربرداری داپلر می تواند عروق داخل ضایعات را تشخیص دهد. دستکاری ماهرانه مبدل و بررسی زوایای مختلف می تواند ضایعات پنهان را آشکار کند. تشخیص ویژگی های مشخصه مانند "علامت حساسیت" (درد در هنگام تماس) بیشتر به شناسایی مناطق مشکوک کمک می کند. دانش جامع، همراه با تکنیک های معاینه کامل، شناسایی دقیق ضایعات اندومتریوز عمیق نفوذی را از طریق سونوگرافی امکان پذیر می کند.