هیستروسالپنگوگرافی؛ هیستروسالپنگوگرافی (HSG) نیز نامیده می شود، هیستروگرافی یک معاینه اشعه ایکس از رحم و لوله ها است. در سال های اخیر، به طور فزاینده ای با تصویربرداری رزونانس مغناطیسی (MRI) جایگزین شده است. هیستروگرافی در مطب رادیولوژی توسط رادیولوژیست انجام می شود.
مرکز سونوگرافی و رادیولوژی الوند با برخورداری از بهترین و پیشرفته ترین تجهیزات برای تصویربرداری از رحم و انجام عکس رنگی از رحم شرایط خیلی خوبی را برای همکاری کردن با پزشکان بالینی محترم در تشخیص دادن بیماری ها فراهم نموده است. مرکز سونوگرافی و رادیولوژی الوند با ارائه دادن خدمات کامل و دقیق به صورت شبانه روزی و در بخش تصویربرداری پزشکی در بخش های رادیولوژی، هیسترو سالپینگوگرافی S.G ( رادیوگرافی رنگی از رحم )،سی تی اسکن (CT-Scan)، سونوگرافی و ماموگرافی در تلاش می باشد تا با پاسخگویی عالی به نیازهای مراجعین و بیماران رضایت همه آن ها را فراهم نماید افتخار این را داریم که پزشکان برتر تهران مرکز ما را برای انجام این تصویر برداری ها انتخاب می کنند.
جنبههای بالینی این مقاله در مورد سونوهیستروگرافی شامل بخشهایی است که به نشانهها و موارد منع مصرف، مشخصات معاینه و مشخصات تجهیزاتی میپردازد پزشکان زنان و زایمان توصیه های زیر را ارائه می دهد:
اندیکاسیون های سونو هیستروگرافی شامل ارزیابی موارد زیر است، اما محدود به آن نیست: خونریزی غیر طبیعی رحم. حفره رحم، به ویژه با توجه به لیومیومات رحم، پولیپ ها و سینکیاها. ناهنجاری های تشخیص داده شده در سونوگرافی ترانس واژینال، از جمله ناهنجاری های کانونی یا منتشر آندومتر یا داخل حفره. ناهنجاری های مادرزادی رحم؛ ناباروری؛ از دست دادن مکرر بارداری؛ و تجسم نابهینه آندومتر در سونوگرافی ترانس واژینال.
اگر سوالی در مورد سونوگرافی یا هیستروسالپنگوگرافی دارید و یا پزشک برایتان سونوگرافی یا هیستروسالپنگوگرافی تجویز کرده است
می توانید با ما در مرکز سونوگرافی الوند در تماس باشید.
سونوهيستروگرافي نبايد در خانم باردار يا خانمي كه ممكن است باردار باشد انجام شود.
تایید صلاحیت متخصص زنان و زایمان برای انجام یا نظارت بر سونوهیسترووگرافی تشخیصی باید بر اساس آموزش، آموزش، تجربه، و شایستگی نشان داده شده در انجام و تفسیر سونوگرافی ترانس واژینال و سونو هیستروگرافی باشد. متخصص زنان و زایمان باید در قرار دادن کاتترها از طریق سرویکال مهارت داشته باشد.
روش سونوهیستروگرافی، از جمله مزایا و خطرات، باید قبل از انجام عمل به طور کامل برای بیمار توضیح داده شود.
در صورت وجود اندیکاسیون بالینی، قبل از عمل آزمایش بارداری توصیه می شود.
اگر از غلاف لاتکس برای پوشاندن مبدل اولتراسوند استفاده می شود و در مورد واکنش یا آلرژی به پوویدون ید یا سایر محلول های ضد عفونی کننده، باید از بیماران در مورد آلرژی به لاتکس سؤال شود.
اگرچه استفاده روتین از پروفیلاکسی آنتی بیوتیکی توصیه نمی شود، باید به تجویز آنتی بیوتیک بر اساس عوامل خطر فردی توجه شود.
سونوهیستروگرافی ارزیابی حفره آندومتر با استفاده از تزریق مایع استریل از طریق سرویکال است. هدف اولیه سونوهیستروگرافی تجسم حفره آندومتر با جزییات بیشتری نسبت به سونوگرافی ترانس واژینال معمول است. سونو هیستروگرافی همچنین می تواند برای ارزیابی باز بودن لوله ها استفاده شود. پیروی از توصیه های زیر به حداکثر رساندن فواید و ایمنی سونوهیستروگرافی کمک می کند. ممکن است برای تشخیص کامل، مطالعات تصویربرداری اضافی لازم باشد.
برای توصیف این تکنیک از اصطلاحاتی مانند "سونوهیستروگرافی انفوزیون نمک" یا "هیستروسونوگرافی" استفاده شده است. سونو هیستروگرافی می تواند اطلاعات تشخیصی در مورد رحم و حفره آندومتر ارائه دهد و همچنین ممکن است برای ارزیابی باز بودن لوله ها استفاده شود. پس از تزریق محلول نرمال سالین به داخل حفره آندومتر، مشاهده تجمع مایع در حفره صفاقی نشان می دهد که حداقل یک لوله فالوپ ثبت شده است. محلول نمکی هم زده حاوی حباب های هوا نیز برای انجام سونوهیستروگرافی و ارزیابی باز بودن لوله ها (سونوسالپنگوگرام) استفاده می شود.
سونوهیستروگرام چیست؟
گزینه دیگری برای ارزیابی ناباروری، سونوهیستروگرام است، روشی که از تصویربرداری اولتراسوند برای بررسی رحم استفاده می کند. در طی SHG، محلول نمکی به داخل رحم تزریق می شود. رحم منبسط می شود و امکان تجسم بهتر حفره رحم را فراهم می کند. محلول سالین به عنوان ماده حاجب عمل می کند و هرگونه ناهنجاری یا بی نظمی در پوشش رحم را برجسته می کند. سپس از یک گره اولتراسوند ترانس واژینال برای ایجاد تصاویری از رحم و لوله های فالوپ استفاده می شود. از جمله ناهنجاری هایی که SHG می تواند تشخیص دهد پولیپ، فیبروم رحم یا چسبندگی است که ممکن است به چالش های باروری کمک کند.
تمرین هیستروگرافی
این معاینه امکان مشاهده حفره رحم و لوله های فالوپ را در صورت بروز مشکلاتی در شروع بارداری یا وجود خونریزی که منشا آن با سونوگرافی مشخص نمی شود را ممکن می سازد. با این حال، اندیکاسیون های این معاینه در حال حاضر با تمرین گسترده سونوگرافی و سایر تکنیک های تصویربرداری (MRI و غیره) کاهش یافته است.
روش امتحان
بیمار در وضعیت خوابیده، به پشت، زانوهای خم شده و از هم باز قرار می گیرد. پزشک یک پروب را در دهانه رحم قرار می دهد و ماده حاجب یددار را تزریق می کند. معاینه حدود 30 دقیقه طول می کشد و نیازی به بیهوشی ندارد. این معاینه اطلاعات مستقیمی در مورد حفره رحم و لوله های فالوپ، وضعیت غشای مخاطی و زیر مخاط ارائه می دهد.
خطرات احتمالی هیستروگرافی
هیستروگرافی در دوران بارداری نباید انجام شود. به طور کلی، بلافاصله پس از قاعدگی انجام می شود. آلرژی شناخته شده به ید باید قبل از معاینه به پزشک گزارش شود.
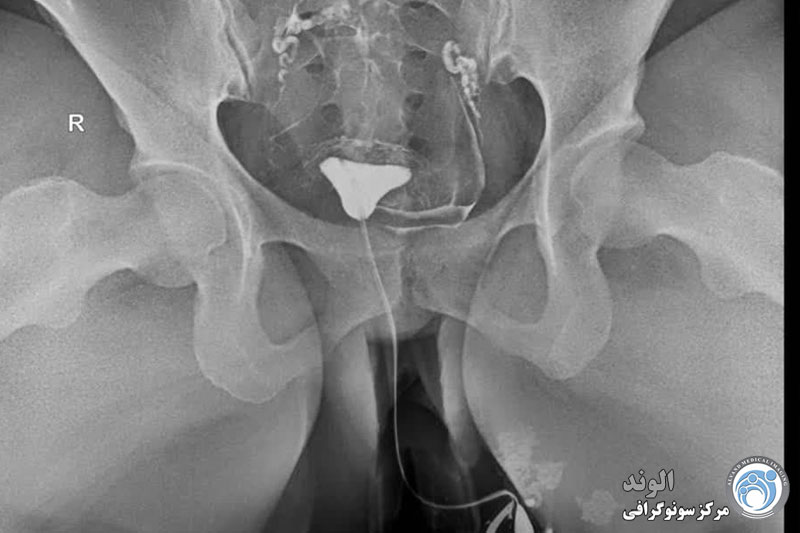
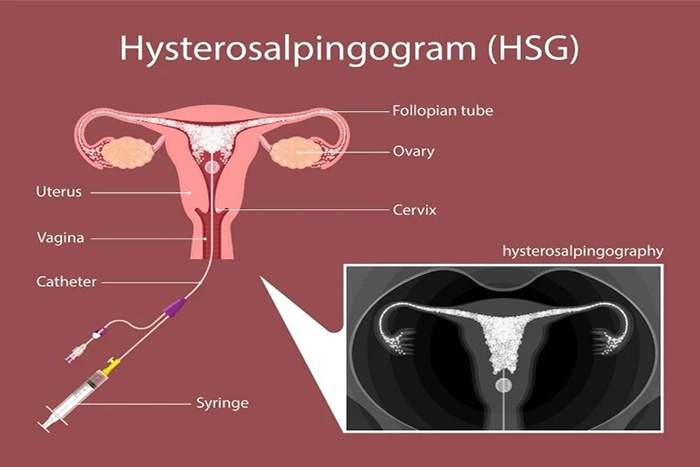
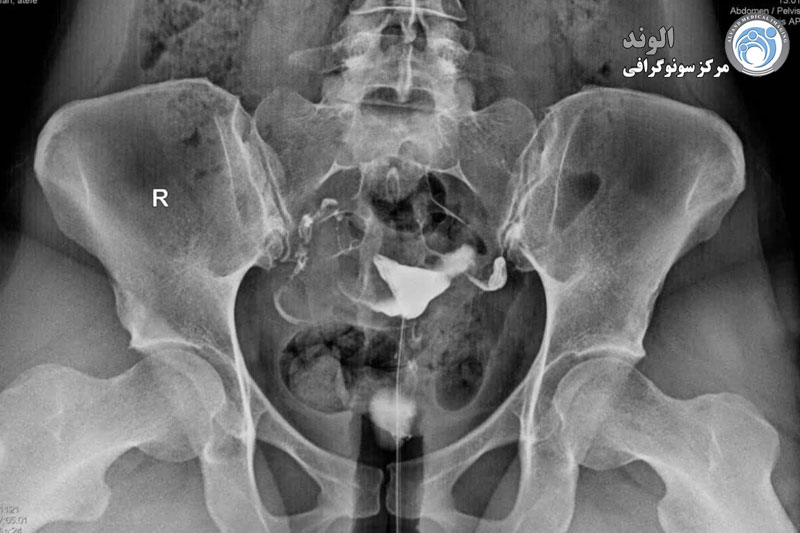
هیستروسالپنوگرافی یک معاینه رادیوگرافی برای مشاهده رحم (= هیسترو) و لوله های فالوپ (= سالپنگو) با استفاده از یک محصول غیر شفاف نسبت به اشعه ایکس، تزریق شده به داخل حفره رحم است.
رحم و لوله های فالوپ بخشی از دستگاه تناسلی زنان هستند. لوله های فالوپ که بین تخمدان ها و رحم قرار دارند، لوله هایی هستند که تخمک های تولید شده توسط تخمدان ها را به رحم می برند. در طی این حرکت تخمک ها است که لقاح می تواند انجام شود. سپس این رحم است که جنین را برای رشد خود دریافت می کند.
هیستروسکوپی یک روش بسیار ایمن است. با این حال، خطر کمی برای مشکلات وجود دارد. رحم یا دهانه رحم می تواند توسط هیستروسکوپ سوراخ شود، ممکن است خونریزی رخ دهد یا مایع اضافی در سیستم شما جمع شود. در موارد بسیار نادر، هیستروسکوپی میتواند باعث مشکلات تهدید کننده زندگی شود. اگر در حین عمل مشکلی ایجاد شود، درمان می شود.
اگر در مورد خطرات هیستروسکوپی سؤالی دارید، حتماً با ارائه دهنده مراقبت های بهداشتی خود صحبت کنید. او میتواند توضیح دهد که چگونه از هیستروسکوپی برای یافتن یا درمان بیماری شما استفاده میشود و چه خطراتی دارد.
هیستروسکوپی به طور کلی یک روش بسیار ایمن است. با این حال، خطر کوچکی از مشکلات / عوارض وجود دارد:
خونریزی - معمولاً خفیف است و نیازی به مداخله نیست. به ندرت، ممکن است نیاز به اقدامات اضافی برای متوقف کردن یا مدیریت خونریزی باشد.
عفونت بعد از عمل – معمولاً با دوز «یکباره» آنتیبیوتیکهای پیشگیرانه در زمان جراحی پیشگیری میشود یا پس از عمل با یک دوره آنتیبیوتیک درمان میشود.
ممکن است مایع اضافی در سیستم شما جمع شود.
رحم یا دهانه رحم را می توان توسط هیستروسکوپ یا ابزارهای دیگر سوراخ کرد. معمولاً نیازی به مداخله نیست و عوارض جانبی آتی وجود ندارد.
در اکثر مطالعات، هیستروسکوپی با سوراخ شدن رحم تایید شده در حدود 1 درصد از هیستروسکوپی های عمل پیچیده است. در طول هیستروسکوپی تشخیصی سوراخ های کمتری وجود دارد.
به ندرت، اگر خونریزی قابل توجه یا نگرانی در مورد آسیب به سایر اندام ها وجود داشته باشد، به عنوان مثال. روده، اقدامات بیشتری مانند لاپاراسکوپی (تلسکوپی در شکم) یا لاپاراتومی (برش بزرگتر در شکم) ممکن است ضروری باشد.
از مزایای سونوهیستروگرافی می توان به موارد زیر اشاره کرد:
می توان آن را در محیط اداری انجام داد.
قرار گرفتن در معرض تابش را از بین می برد.
نسبت به هیستروسالپنگوگرافی باعث ناراحتی کمتر بیمار می شود.
موارد مصرف و موارد منع مصرف
اندیکاسیون های سونو هیستروگرافی شامل ارزیابی موارد زیر است، اما محدود به آن نیست:
خونریزی غیر طبیعی رحم
حفره رحم، به ویژه با توجه به لیومیومات رحم، پولیپ ها و سینکیاها
ناهنجاری های تشخیص داده شده در سونوگرافی ترانس واژینال، از جمله ناهنجاری های کانونی یا منتشر آندومتر یا داخل حفره ای
ناهنجاری های مادرزادی رحم
ناباروری
سقط مکرر بارداری
تجسم نابهینه آندومتر در سونوگرافی ترانس واژینال
سونوهيستروگرافي نبايد در خانم باردار يا خانمي كه ممكن است باردار باشد انجام شود. معمولاً با برنامه ریزی معاینه در مرحله فولیکولی چرخه قاعدگی، پس از قطع جریان قاعدگی اما قبل از تخمک گذاری بیمار، از این امر جلوگیری می شود. در بیمارانی که سیکل های قاعدگی منظم دارند، سونوهیستروگرافی در بیشتر موارد باید تا روز دهم سیکل قاعدگی انجام شود. در موارد خونریزی غیرطبیعی رحمی متناوب یا طولانی مدت، درمان با یک دوره کوتاه پروژسترون ممکن است در نظر گرفته شود تا زمانبندی عمل را امکانپذیر سازد. سونوهیستروگرافی نباید در بیماران مبتلا به عفونت لگنی موجود یا حساسیت لگنی غیرقابل توضیح انجام شود. خونریزی فعال واژن منع مصرفی برای این روش نیست، اما ممکن است تفسیر را چالش برانگیزتر کند.
چرا هیستروسالپنگوگرافی انجام دهیم؟
معاینه به شما امکان می دهد لوله های فالوپ و حفره رحم را مشاهده کنید. انجام می شود:
در صورت مشکل در باردار شدن، به عنوان بخشی از معاینه ناباروری (این یکی از معاینات سیستماتیک است)
در صورت سقط مکرر
در صورت خونریزی که منشا آن با سونوگرافی مشخص نشد
برای برجسته کردن ناهنجاری های رحم
یا برای تشخیص انسداد لوله های فالوپ
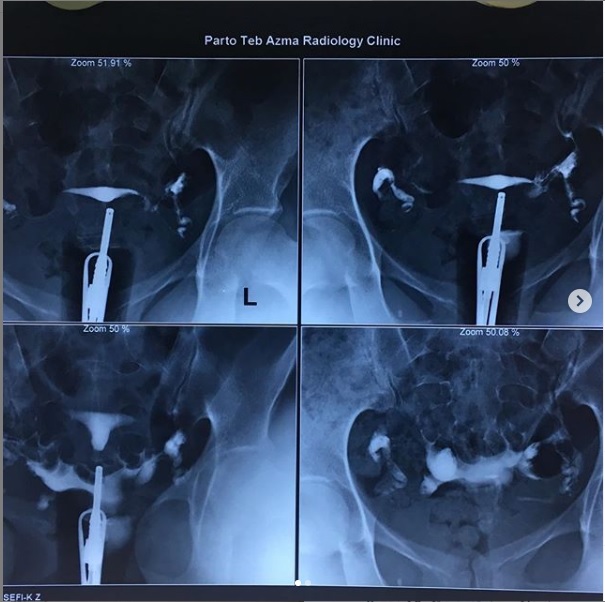
مداخلات در هیستروسالپنگوگرافی
بیمار در وضعیت زنان (به پشت خوابیده، زانوهای خم شده و از هم باز)، زیر دستگاه اشعه ایکس قرار می گیرد. پزشک یک اسپکولوم را وارد واژن میکند، سپس یک کانولا را در دهانه رحم قرار میدهد که از طریق آن یک ماده حاجب تزریق میکند. این به داخل رحم و لوله های فالوپ گسترش می یابد. اشعه ایکس برای مشاهده پیشرفت خوب محصول و تجسم اندام ها گرفته می شود.
بهترین زمان برای انجام این آزمایش حدود 7 تا 8 روز پس از پایان قاعدگی، قبل از دوره باروری است.
پس از معاینه احتمال از دست دادن خون وجود دارد. در صورت بروز درد یا از دست دادن خون بیش از حد از اطلاع پزشک خود دریغ نکنید.
چه نتایجی را می توان از هیستروسالپنگوگرام انتظار داشت؟
پزشک می تواند آسیب شناسی های مختلفی را تشخیص دهد:
یک فیبروم رحم
وجود بقایای جفت (پس از سقط جنین یا زایمان)
ناهنجاری های رحمی یا ناهنجاری های حفره رحم (رحم دو شاخ، رحم T شکل، رحم جداشده و غیره)
وجود بافت اسکار در رحم
لوله های فالوپ مسدود شده
وجود اجسام خارجی
یا وجود تومور یا پولیپ در رحم
بسته به نتایج، آزمایشات بیشتری ممکن است درخواست شود.
تعریف هیستروسالپنگوگرافی چیست؟
این یک معاینه اشعه ایکس از رحم و لوله های فالوپ است. هدف آن کاوش حفره و لوله های رحمی برای جستجوی ناهنجاری است. به لطف تزریق ماده حاجب به داخل حفره رحم، هیستروسالپنگوگرافی (HSG) نفوذپذیری لوله ها، طبیعی بودن حفره رحم و پراکندگی محصول در حفره صفاقی را تایید یا باطل می کند.
هیستروسالپنگوگرافی امکان مات کردن و کاوش کانال اندوسرویکال و مسیر آن، حفره رحم، دهانه های داخلی لوله ها (ostia tubaires)، لوله های رحمی، دهانه های خارجی لوله ها و حفره صفاقی را فراهم می کند. هیستروسالپنگوگرافی اجازه کاوش تخمدان ها را نمی دهد.
جهت های انجام این روش
هیستروسالپنگوگرافی در موارد زیر نشان داده می شود:
گزارش ناباروری (تا حد زیادی نشانه اکثریت)؛
سابقه سقط های مکرر؛
ارزیابی سقط جنین دیررس یا زایمان زودرس؛
ارزیابی منومتروراژی (خونریزی با منشاء رحم)؛
کاوش تکمیلی هنگامی که یک تصویر سونوگرافی داخل رحمی غیرطبیعی کشف می شود.
HSG معاینه اساسی برای اکتشاف ناباروری با منشاء لوله ای باقی می ماند.
در زمینه بررسی منومتروراژی یا یک تصویر غیرطبیعی سونوگرافی داخل رحمی، هیستروسالپنگوگرافی با هیستروسکوپی تشخیصی جایگزین شده است، که امکان دستیابی به تشخیص دقیق تر و همچنین بیوپسی آندومتر را فراهم می کند.
موارد منع مصرف
هیستروسالپنگوگرافی در موارد زیر منع مصرف دارد:
بارداری ؛
عفونت پیشرونده دستگاه تناسلی
هیستروسالپنگوگرام چه زمانی انجام می شود؟
معاینه خارج از دوره قاعدگی، در قسمت اول سیکل انجام می شود. در یک زن پیش از یائسگی، زمان ایده آل بین D-8 و D-13 چرخه است (D-1 اولین روز قاعدگی است). سپس از عدم وجود بارداری زودرس مطمئن می شویم. در این مرحله از چرخه آندومتر نازک است و راحت تر آنالیز می شود. در زنان یائسه، معاینه را می توان در هر زمانی و ترجیحاً خارج از دوره خونریزی انجام داد.
هیستروسالپنگوگرافی چقدر طول می کشد؟
مشاوره حدود 30 دقیقه طول می کشد، اما معاینه واقعی تنها حدود پنج دقیقه طول می کشد.
آیا انجام هیستروسالپنگوگرافی درد دارد ؟
هیستروسالپنگوگرافی معمولا بدون درد است. گاهی اوقات معاینه کمی ناخوشایند است (مانند پریودهای دردناک). در کمتر از 5 درصد موارد، ممکن است دردناک باشد (انسداد دهانه رحم که نیاز به گشاد شدن دارد؛ بیمار بسیار استرس زا).
آیا آمادگی وجود دارد؟
قبل از هیستروسالپنگوگرافی معمولاً هیچ آمادگی یا پیش دارویی خاصی وجود ندارد.
در صورت حساسیت به ید یا شرایط آلرژیک، پیش داروی مبتنی بر آنتی هیستامین ها یا کورتیکواستروئیدها توسط رادیولوژیست تجویز می شود که باید روز قبل و روز معاینه مصرف شود.
در روز معاینه، مهم است که نسخه و احتمالاً سایر معاینات مربوطه را بازگردانید: سونوگرافی لگن، هیستروسکوپی یا تصاویر هیستروسالپنگوگرافی قدیمی.
آماده سازی بیمار
روش سونوهیستروگرافی، از جمله مزایا و خطرات، باید قبل از انجام عمل به طور کامل برای بیمار توضیح داده شود. فرمی که فرآیند رضایت و تصمیم بیمار را مستند می کند باید توسط بیمار و ارائه دهنده مراقبت های بهداشتی امضا شود. سونوگرافی ترانس واژینال شکل تخصصی معاینه لگنی است. بنابراین، حفظ حریم خصوصی بیمار در طول معاینه لگنی، در طول معاینه سونوگرافی ترانس واژینال نیز اعمال میشود. در صورت وجود اندیکاسیون بالینی، قبل از عمل آزمایش بارداری توصیه می شود. اگر از غلاف لاتکس برای پوشاندن مبدل اولتراسوند استفاده می شود و در مورد واکنش یا آلرژی به پوویدون ید یا سایر محلول های ضد عفونی کننده، باید از بیماران در مورد آلرژی به لاتکس سؤال شود. اگر شرح حال یا معاینه فیزیکی مربوط به عفونت فعال لگن باشد یا اگر حساسیت لگنی غیرقابل توضیحی در طول معاینه اولیه اولتراسوند ترانس واژینال وجود داشته باشد، سونوهیستروگرافی باید تا پس از یک دوره درمانی مناسب به تعویق بیفتد. اگرچه استفاده روتین از پروفیلاکسی آنتی بیوتیکی توصیه نمی شود، باید به تجویز آنتی بیوتیک بر اساس عوامل خطر فردی (مثلاً در حضور هیدروسالپنژهای غیر حساس یا سابقه قبلی بیماری التهابی لگن) توجه شود. غربالگری معمول برای سوزاک و عفونت کلامیدیا، فراتر از آنچه توسط مراکز کنترل و پیشگیری از بیماری توصیه شده است، قبل از انجام عمل مورد نیاز نیست.
سونوگرافی ترانس واژینال اولیه با اندازه گیری اندومتر و ارزیابی رحم، تخمدان ها و مقدار مایع بدون لگن باید قبل از سونوهیسترووگرافی انجام شود. یک اسپکولوم در واژن قرار داده می شود تا امکان تجسم دهانه رحم را فراهم کند. وجود درد غیرمعمول، ضایعات، یا ترشحات چرکی واژن یا دهانه رحم ممکن است نیاز به برنامه ریزی مجدد این روش در انتظار ارزیابی بیشتر داشته باشد. قبل از قرار دادن، کاتتر باید با مایع استریل شسته شود تا از ورود هوا در طول مطالعه جلوگیری شود. پس از پاکسازی مجرای خارجی، یک کاتتر استریل با استفاده از تکنیک آسپتیک وارد کانال دهانه رحم یا حفره رحم می شود. هنگامی که اسپکولوم برداشته شد و کاتتر در موقعیت خود قرار گرفت، مبدل اندواژینال دوباره وارد واژن می شود. مایع استریل باید به آرامی با کمک تصویربرداری اولتراسوند در زمان واقعی تزریق شود. تصویربرداری باید شامل اسکن بلادرنگ آندومتر و کانال دهانه رحم باشد.
عامل کنتراست
برای سونو هیستروگرافی باید از مایع استریل مناسب استفاده شود. برای این منظور می توان از محلول نرمال سالین استفاده کرد.
تصاویر
تصاویر پیش کاتتریزاسیون باید حداقل در دو صفحه برای نشان دادن یافته های طبیعی و غیر طبیعی تهیه و ثبت شوند. این تصاویر باید در صورت امکان شامل ضخیم ترین اندازه گیری آندومتر دولایه در صفحه ساژیتال باشد.
هنگامی که حفره رحم با مایع پر شد، باید یک بررسی کامل از حفره رحم انجام شود و تصاویر معرف برای ثبت یافته های طبیعی و غیر طبیعی تهیه شود. اگر از کاتتر بالون برای معاینه استفاده می شود، در پایان عمل باید تصاویری با بالون تخلیه شده گرفته شود تا به طور کامل حفره آندومتر، به ویژه کانال گردن رحم و قسمت پایین حفره آندومتر ارزیابی شود. تکنیک های اضافی، مانند داپلر رنگی و تصویربرداری سه بعدی، ممکن است در ارزیابی یافته های طبیعی و غیر طبیعی مفید باشد. اگر ارزیابی باز بودن لوله ها نشان داده شود، می توان سونوسالپنگوگرافی را با سالین آشفته انجام داد.
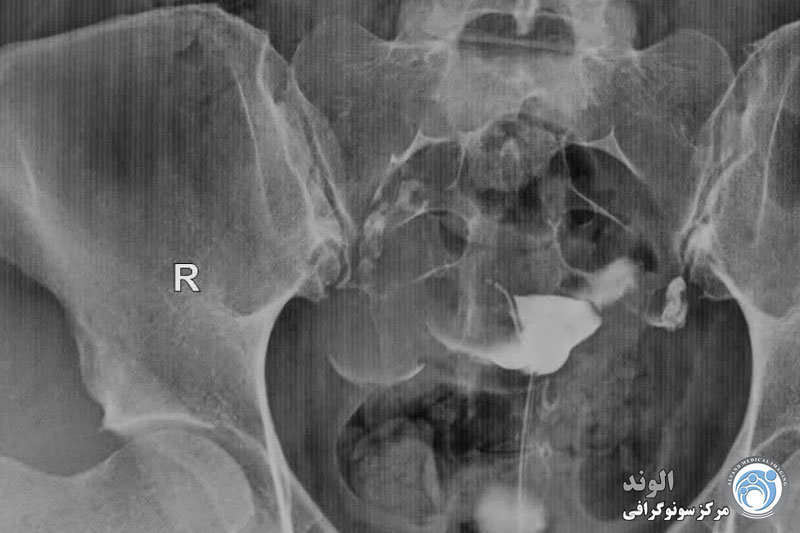
هیستروسالپنگوگرام چگونه انجام می شود؟
هیستروسالپنگوگرافی توسط رادیولوژیست انجام می شود. معاینه بدون بیهوشی انجام می شود. بیمار در موقعیت "زنان و زایمان" مستقر می شود. پزشک اسپکولوم را قرار می دهد، دهانه رحم را ضد عفونی می کند و سپس یک پروب را با روش طبیعی وارد رحم می کند. او به تدریج ماده حاجب را تزریق می کند. به طور معمول، ماده حاجب به تدریج رحم و لوله های فالوپ را کدر می کند تا زمانی که به حفره صفاقی منتقل شود.
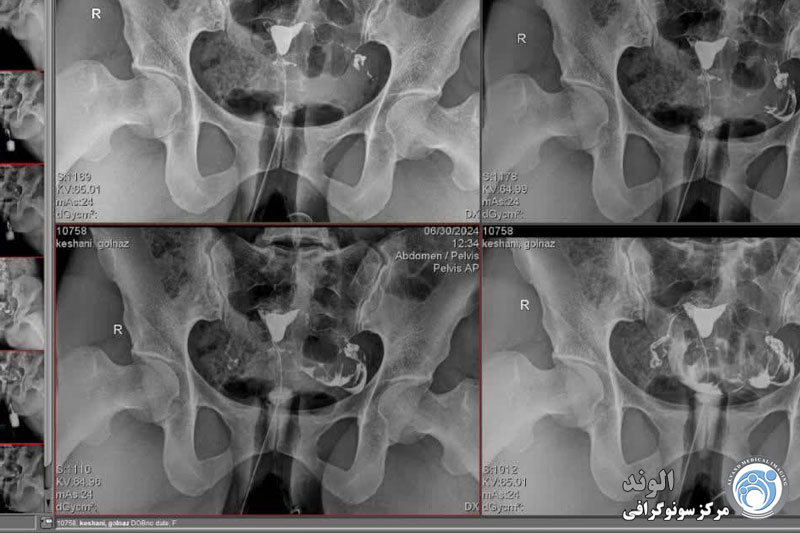
چندین عکس رنگی رحم قبل، حین و بعد از تزریق محصول گرفته می شود و این در موقعیت های مختلف:
اشعه ایکس بدون آماده سازی (جستجو برای کلسیفیکاسیون لگن)؛
اشعه ایکس پر شدن ضعیف (پولیپ ها یا فیبروم های زیر مخاطی را برجسته می کند).
اشعه ایکس پر شدن لوله (ارزیابی وضعیت مخاط لوله).
عکس پروفایل (ارزیابی موقعیت رحم و مسیر لوله های فالوپ)؛
اشعه ایکس دیررس (بررسی گردش خون صفاقی، جستجو برای چسبندگی لگن).
در برخی موارد، هیستروسالپنگوگرافی با کاتتریزاسیون لوله همراه است. این یک هیستروسالپنگوگرافی انتخابی است که هدف آن تلاش برای باز کردن انسداد لوله ها با استفاده از یک کاتتر کوچک معرفی شده در طول معاینه است.
ریسک های هیستروسالپنگوگرافی
مانند هر معاینه، هیستروسالپنگوگرافی شامل خطرات نادر خاصی است:
عفونت رحم یا لوله های فالوپ (اندومتریت، سالپنژیت، پیوسالپنکس) که گاهی ممکن است نیاز به بستری شدن در بیمارستان یا جراحی داشته باشد.
واکنش آلرژیک به محصول کنتراست؛
ناراحتی واگ به دنبال درد.
مقالات پیشهادی:
سونوگرافی واژینال در تهران
سونوگرافی سه بعدی رحم
سونوگرافی سه بعدی واژینال
عکس رنگی رحم چیست؟
سونوگرافی توسط متخصص خانم در تهران
چه چیزی می توانیم پیدا کنیم؟
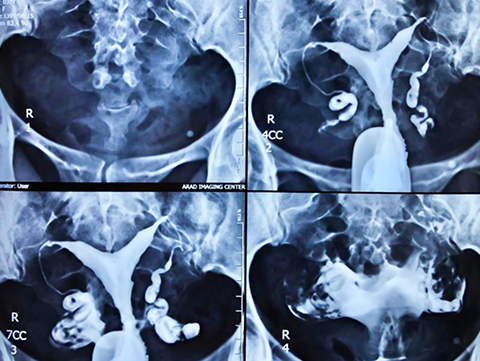
هیستروسالپنگوگرافی ممکن است طبیعی باشد. بسته به نشانه اولیه معاینه، ناهنجاری های خاصی را می توان با فرکانس متغیر یافت:
انسداد لوله: یک یا هر دو لوله "مسدود" هستند. انسداد ممکن است پروگزیمال (روزنه لوله داخلی) یا دیستال (روزنه لوله خارجی) باشد. انسداد دیستال می تواند متوسط باشد، اجازه عبور کمی را می دهد (به نام فیموز) یا کامل، بدون عبور (به نام هیدروسالپینکس).
پولیپ داخل رحمی؛
فیبروم زیر مخاطی (تومور خوش خیم رحم)؛
Synechia (چسبندگی و چسبندگی در حفره رحم یا در دهانه رحم)؛
ناهنجاری مادرزادی رحم (سپتوم رحم، رحم دو شاخ).
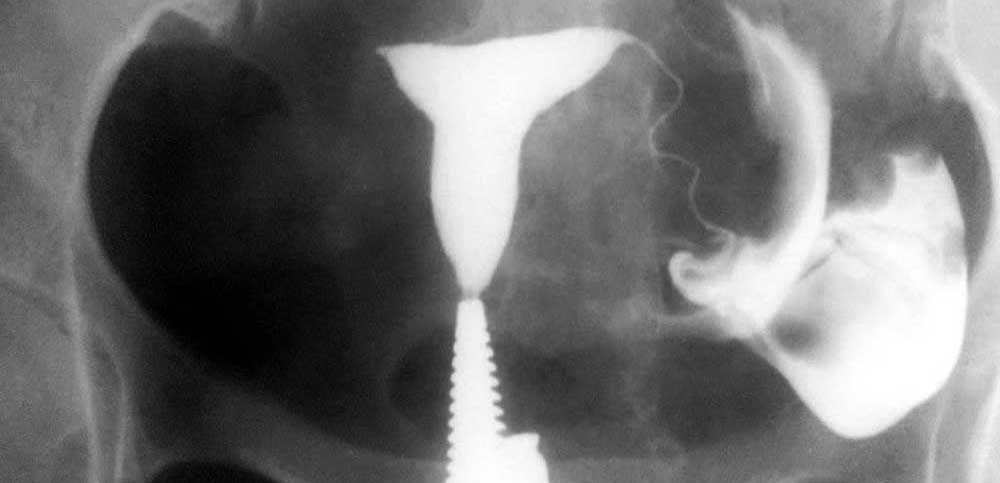
و بعد از هیستروسالپنگوگرافی ؟
پس از معاینه ممکن است یک خونریزی کوچک و همچنین جریان خفیف محصول مورد استفاده در طول معاینه ظاهر شود. بیمار فعالیت عادی خود را از سر می گیرد. گاهی اوقات، رادیولوژیست آنتی بیوتیک ها را برای چند روز تجویز می کند تا خطر عفونت مرتبط با معاینه کاهش یابد.
درد قابل مقایسه با درد قاعدگی می تواند برای چند دقیقه تا چند ساعت پس از پایان معاینه باقی بماند.
معاینه با تهیه گزارشی که به بیمار و پزشک معالج یا متخصص زنان ارائه می شود، پایان می یابد. دومی نتایج را توضیح می دهد و اقداماتی را که باید انجام شود را پیشنهاد می کند.
اگر درد یا تب غیرطبیعی در روزهای بعد از معاینه ظاهر شد، باید به پزشک معالج هیستروسالپنگوگرافی، پزشک معالج یا متخصص زنان اطلاع داده شود.
کجا هیستروسالپنگوگرام انجام دهیم؟
هیستروسالپنگوگرافی توسط رادیولوژیست، در بیمارستان، کلینیک یا مطب رادیولوژی انجام می شود.
اگرچه هیستروسالپنگوگرام (HSG) قدیمیترین روش رادیولوژیک ویژه است که برای اولین بار بیش از 110 سال پیش انجام شد، اما بخش مهمی از ارزیابی زوج نابارور باقی مانده است. از طریق نسل Z (زومرها) در دورهای از دوران حرفهای خود تجربهای با آن داشتهاند. در طول این بازه زمانی، با پیشرفت های قابل توجهی در کیفیت و ایمنی تصویر، دستخوش اصلاح و اصلاح قابل توجهی شده است.
در اصل، HSG یک ارزیابی رادیوگرافی از حفره رحم و لوله های فالوپ با استفاده از فلوروسکوپی سرپایی بلادرنگ با تزریق ماده حاجب رادیویی مات از طریق کانال دهانه رحم را نشان می دهد. کانال دهانه رحم، کانتور حفره رحم و لومینای رحم و لوله شامل بخش های قرنیه، ایستمی و آمپولری و تعیین
مقالات پیشنهادی :
بیوپسی سینه
عکس رنگی رحم با بی حسی در تهران
سونوگرافی تشخیص جنسیت
بهترین زمان برای سونوگرافی واژینال
باز بودن لوله ها
آماده سازی بیمار و موارد منع مصرف
اگرچه تغییراتی در اولویت برای زمان چرخه وجود دارد، HSG معمولا بین روزهای 5 تا 12 سیکل قاعدگی انجام می شود.
2 مورد منع مصرف برای انجام HSG وجود دارد: بارداری و عفونت فعال لگن. برای بارداری، انجام این روش در مرحله اولیه فولیکولی پس از قطع خونریزی قاعدگی یک اقدام اجتنابی موثر است. پوشش آندومتر معمولاً در این زمان نازک است که تفسیر تصویر را نیز تسهیل می کند
حاملگی پیش بینی نشده همیشه یک احتمال باقی می ماند، اما انجام این روش در فاز فولیکولار، معمولاً پس از دریافت تست حاملگی منفی، احتمال آن را بسیار بعید می کند. یک معاینه مختصر لگنی برای بررسی ترشحات مخاطی چرکی دهانه رحم و حساسیت حرکتی دهانه رحم ممکن است به طور کلی برای رد وجود عفونت فعال لگن کافی باشد.
تلاشهای بیشتری برای کاهش خطر عفونت نادر پس از عمل انجام میشود که ممکن است در 4/1 تا 4/3 درصد موارد رخ دهد. و معمولاً در این شرایط تجویز یک آنتی بیوتیک مناسب مانند داکسی سایکلین 100 میلی گرم دو بار در روز به مدت 5 روز توصیه می شود.
علاوه بر این، توصیه می شود که بیمارانی که سابقه عفونت لگنی قبلی دارند نیز قبل از عمل، داکسی سایکلین را شروع کنند و در صورت مشاهده لوله های فالوپ گشاد شده ادامه دهند. لوله های فالوپ گشاد شده، آنتی بیوتیک لازم نیست
در طول عمل، ناراحتی گذرا شایع است و اغلب در هنگام تزریق ماده حاجب به داخل حفره رحم و ریختن لولهها اتفاق میافتد. معمولاً ماهیت کرامپی توصیف میشود و در صورت بروز، شدت آن ممکن است از خفیف تا متفاوت باشد.
از نظر پروفیلاکسی دارویی درد، شواهدی وجود ندارد که مسکنهای غیر مخدر خوراکی (مثلاً NSAID) درد را در طول عمل کاهش دهند.
با این حال، اخیراً پیشنهاد شده است که پیش دارو با هیوسین-N-بوتیل برومید، یک داروی ضد اسپاسم و آنتی کولینرژیک، به طور موثر درد را در طول و بعد از HSG کاهش می دهد و همچنین ممکن است میزان انسداد لوله پروگزیمال (انسداد کاذب) را که به نظر می رسد ناشی از پروگزیمال گذرا باشد کاهش دهد.
نوع ماده حاجب
HSGها در ابتدا با مواد حاجب محلول در روغن (مثلاً لیپیودول) انجام میشدند که به دلیل عدم وجود عوارضی مانند آمبولی و تشکیل گرانولوم، عمدتاً با مواد حاجب محلول در آب جایگزین شدهاند. آنها همچنین برای تصویربرداری از دستگاه تناسلی ادراری و سایر مکان های تشریحی استفاده می شوند
مشخصات ایمنی و تحمل بیشتری برای عوامل کنتراست محلول در آب با دور شدن از آنهایی که یونی هستند و به تدریج اسمولالیته را کاهش می دهند، ایجاد شده است. عوامل اولیه هیپراسمولار (> 1000 mOsmol/kg) و یونی بودند. متعاقبا، مواد کنتراست غیریونی محلول در آب با اسمولار پایین و یونی کم اسمولار در دسترس قرار گرفتند.
نمونه هایی از عوامل کنتراست هیپراسمولار اولیه یونی عبارتند از دیاتریزوات مگلومین/یدیپامید مگلومین (Sinografin)، متریزوات (Isopaque)، مگلومین iothalamate (Conray) و یدامید با اسمولالیته 1500 تا 2100 mOsm/27 Osm/kg یافت شده در مقایسه باthe. پلاسما. 10 عواملی با اسمولالیته کمتر، اگرچه هنوز یونی هستند، مانند ioxaglate meglumine/ioxaglate sodium (هگزابریکس)، بعدها تولید شدند. پس از این عوامل، عوامل غیریونی با اسمولالیته 2 تا 3 برابر پلاسما، مانند iopamidol (Isovue)، iohexol (Omnipaque)، ioversol (Optiray) و iopromide (Ultravist) قرار گرفتند. ) و آیوترولان (ایزویست) بعداً دنبال شد.
مواد کنتراست ایزواسمولار غیر یونی محلول در آب در دسترس
علیرغم طیف گسترده ای از عوامل موجود، هیچ محصولی به عنوان ارجح برای استفاده عمومی ظاهر نشده است. عوامل غیریونی ایزواسمولار مدرنتر، مشخصات ایمنی بیشتری دارند و با کاهش ناراحتی بیشتر همراه هستند.1 شفافیت رادیویی در درجه اول به درصد ید متصل شده ارگانیک بستگی دارد و هر ماده حاجب با محتوای ید 200 تا 300 میلیگرم در میلیلیتر به طور قابل اعتماد تولید میکند. کنتراست رادیوگرافیک کافی برای تصاویر تشخیصی
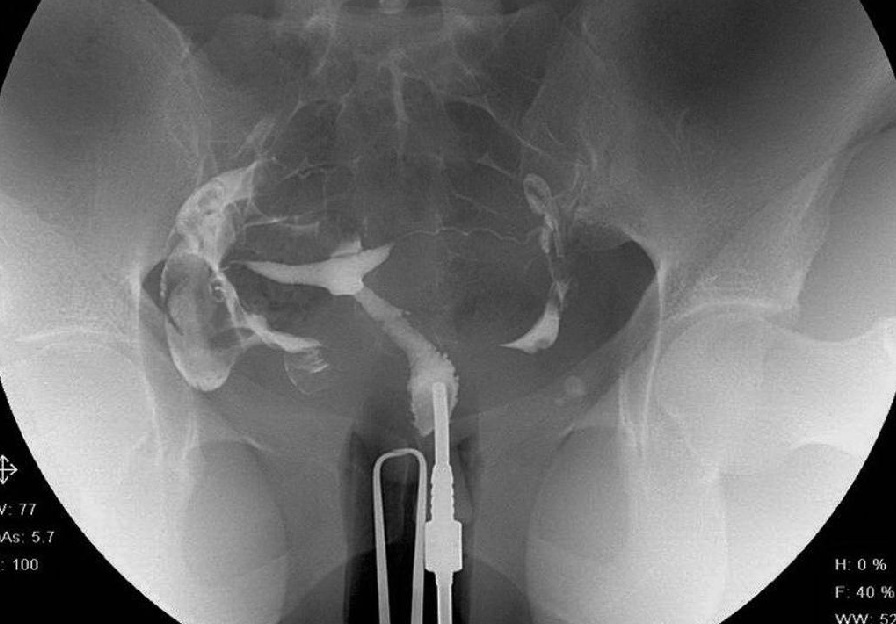
واکنش های آلرژیک به مواد حاجب
واکنش به مواد حاجب داخل وریدی می تواند فیزیولوژیک یا آلرژیک باشد. فراوانی هر دو به طور قابل توجهی کاهش یافته است زیرا روند استفاده از مواد حاجب یونی با اسمولالیته بالا به مواد کنتراست غیریونی با اسمولالیته پایین تکامل یافته است. پیشرفت، متوسط (مشخص تر، معمولاً نیاز به درمان پزشکی دارد و در صورت عدم درمان بالقوه شدید می شود)، و شدید (تهدید کننده زندگی)
واکنشهای فیزیولوژیک نشاندهنده یک پاسخ فیزیولوژیک به ماده حاجب است که احتمالاً مربوط به ویژگیهای مولکولی خاص است که منجر به سمیت شیمیایی مستقیم، سمیت اسمی (به دلیل هیپراسمولالیته)، یا اتصال مولکولی به برخی فعالکنندهها میشود. اینها معمولاً وابسته به دوز و غلظت هستند. با افت فشار خون و برادی کاردی مشخص می شوند و به عنوان واکنش های فیزیولوژیک در نظر گرفته می شوند. آنها ممکن است با اضطراب همراه باشند و ممکن است در مراحل مختلف عمل مانند قرار دادن کاتتر یا تزریق ماده حاجب رخ دهند. اکثر آنها خفیف و محدود می شوند، اگرچه مشاهده تا رفع علائم توصیه می شود
مقالات پیشنهادی :
الاستوگرافی کبد در تهران
سونوگرافی غربالگری
سونوگرافی چیست و چگونه انجام می شود؟
واکنشهای آلرژیک مانند به ماده حاجب از نظر ایمونولوژیکی با «واکنش آلرژیک واقعی» متفاوت است، زیرا برهمکنش آنتیژن-آنتیبادی اغلب شناسایی نمیشود، حتی اگر تظاهرات آنها بسیار مشابه باشد. برخی از موارد، اما افزودنیها و آلایندهها، مانند مواد کلسیم کلسیم یا موادی که از درپوشهای لاستیکی در بطریها یا سرنگها شسته میشوند، گمان میرود که گاهی اوقات نقش داشته باشند. آنها احتمالاً مستقل از دوز و غلظت هستند و با تجویز غیر عروقی کمتر اتفاق میافتند تا جایی که در اولی معمولاً نمیتوان بروز واقعی، عوامل مستعدکننده یا راههای پیشگیری از آنها را تعیین کرد.
واکنش های آلرژیک مانند به عوامل کنتراست غیریونی کم اسمولار که در حال حاضر برای HSG استفاده می شود بسیار غیر معمول است. با این حال، همه آنها شامل استفاده از مواد حاجب محلول در روغن یا مبتنی بر آب مانندioxitalamate meglumine، Ca-Na-methylglucamine metrizoate، diatrizoate meglumine وdiatrizoate sodium که عوامل کنتراست یونی و/یا هیپراسمولار هستند. گزارشهایی از چنین واکنشهایی را پیدا کنید که با نسل فعلی استفادهشده از مواد حاجب رخ میدهند. اگر چه در صورت رخ دادن ناخواسته داخل عروقی، احتمال واکنش سیستمیک بسیار نادر به ماده حاجب وجود دارد، اما این یک خطر فرضی است. تزریق لنفاوی و عروقی مواد حاجب غیریونی مبتنی بر آب معمولاً رخ می دهد و از نظر بالینی قابل توجه نیست.
استفاده از پیش دارو قبل از تجویز داخل وریدی مواد حاجب با اسمولار کم بحث برانگیز است. همانطور که توسط کالج سلطنتی رادیولوژیست ها اشاره شده است، داده های قطعی در حمایت از استفاده از پیش دارو در میان بیماران با سابقه واکنش های مشابه آلرژیک وجود ندارد. واکنشهای فیزیولوژیک با پیشدارو کاهش نمییابد، حتی در بیمارانی که واکنشهای مشابه آلرژیک دارند. تعداد مورد نیاز برای درمان برای اجتناب از آنها برای تجویز غیر عروقی کنتراست غیریونی کم اسمولار بسیار بیشتر خواهد بود. بنابراین، اگر خطرات بالا در نظر گرفته شود، می توان از جایگزین هایی مانند گادولینیوم به جای مواد حاجب یددار که هیچ واکنش متقابلی با آنها وجود ندارد و برای HSG گزارش شده است، استفاده کرد.
تکنیک
بیمار باید در وضعیت لیتوتومی پشتی روی میز فلوروسکوپی قرار گیرد و بازوهایش به سمت جانبی یا پشت سر جابجا شده باشند و هیچ تکه فلزی لباس با میدان معاینه تداخل نداشته باشد. سپس یک اسپکولوم در واژن قرار داده می شود و دهانه رحم به روش معمول مشاهده و تمیز می شود.
استفاده از تناکولوم معمولاً ترجیح داده می شود تا اطمینان حاصل شود که برجستگی کامل قدامی- خلفی رحم می تواند حاصل شود. یک بلوک داخل سرویکس یا ژل لیدوکائین موضعی، که هر دو رضایت یکسانی را برای بیمار فراهم میکنند، معمولاً قبل از قرار دادن تناکولوم و کشش روی لب قدامی گردن اعمال میشوند. در مقایسه با ژل لیدوکائین موضعی و دارونما، درد با قرار دادن تناکولوم پس از تزریق داخل سرویکس لیدوکائین کمتر است.
به طور سنتی، HSG با یک کانول فلزی با نوک بلوط لاستیکی انجام میشود که مهر و موم کافی دهانه رحم را فراهم میکند و اجازه میدهد نوک فلزی بیرون زده در دهانه رحم قرار گیرد، و یک تناکولوم برای تثبیت کانولا در جای خود و امکان تحرک رحم برای اطمینان از حرکت.
روش دیگر، HSG را می توان با یک کاتتر پلاستیکی با یک بالون بادی در نزدیکی نوک آن انجام داد. در روش سوم از یک تناکولوم و یک کاتتر نازک استفاده میشود که گاهی اوقات با یک بلوط کمعمق، بدون بیرون زدگی در کانال دهانه رحم، در مقابل اگزوسرویکس قرار میگیرد. گزارش شده است که این روش کمتر دردناک است و تجسم کامل حفره را فراهم می کند. با تمام تکنیک ها، ماده حاجب باید قبل از قرار دادن از طریق دستگاه تزریق شود تا احتمال تزریق هوا به داخل حفره رحم و ایجاد حباب های هوا کاهش یابد که ممکن است تفسیر را پیچیده کند. .
سپس ابزار مورد نظر در موقعیت قرار می گیرد. اگر از کاتتر بالون استفاده شود، به طور کامل یا حداقل تا حدی که بیمار قادر به تحمل آن است باد میشود. سپس اسپکولوم باید برداشته شود تا کانال دهانه رحم و بخش تحتانی رحم مسدود نشود، مگر اینکه از اسپکولوم پلاستیکی استفاده شود. سپس کشش ملایم قبل و در حین تزریق ماده حاجب اعمال می شود تا در صورت استفاده از تناکولوم، نمای کاملی از رحم به دست آید.
قبل از تزریق ماده حاجب، با قرار دادن وسایل، یک رادیوگرافی پیشاهنگی از لگن گرفته می شود. در مقایسه با گرفتن دهانه رحم پس از بلوک پاراسرویکال برای استفاده از یک کانول فلزی، بادکردن بالون به عنوان ناخوشایندتر توصیف شده است، در حالی که به نظر نمی رسد درد همراه با اتساع کنتراست رحم بین دو روش متفاوت باشد.بی حس کننده های موضعی (مثلاً ژل لیدوکائین) ممکن است درد را در طول عمل کاهش دهد، در حالی که بلوک داخل سرویکس درد را در حین تزریق ماده حاجب به رحم بهبود نمی بخشد.
همچنین میتوان با تزریق آهسته ماده حاجب، درد را به حداقل رساند، که اجازه میدهد تصاویر فلوروسکوپی متناوب از رحم و لولههای فالوپ به دست آید. پر کردن رحم برای ارزیابی هرگونه نقص پر شدن داخل رحمی یا ناهنجاری های کانتور. دوم با رحم کاملا متسع شده برای ارزیابی شکل رحم به دست میآید، اگرچه ممکن است در این مرحله نقصهای کوچک پر شدن پنهان شود.
مقالات پیشنهادی :
سونوگرافی سه بعدی رحم
اکوکاردیوگرافی قلب جنین
بیوپسی سینه
داخل وریدی یا لنفاوی
هنگامی که ماده حاجب از حفره رحم به عروق میومتر و وریدهای لگنی عبور می کند، تزریق کنتراست ممکن است رخ دهد. در حضور فیبروم ها یا انسداد لوله ها یا اگر ماده حاجب خیلی سریع یا شدید تجویز شود، بیشتر اتفاق می افتد. وریدهای رحم و/یا تخمدان، ممکن است با پر شدن لوله اشتباه گرفته شود و نتیجه مثبت کاذب باشد، به همین دلیل است که در این شرایط تجزیه و تحلیل دقیق تصاویر بسیار مهم است.
هیستروسالپنگوگرافی یک روش بی خطر است که یک عنصر ضروری در ارزیابی ناباروری است. اگرچه سونوگرافی انفوزیونی سالین با یا بدون سونوگرافی سه بعدی ممکن است حساسیت بالاتری برای آسیب شناسی رحم ایجاد کند، HSG استاندارد طلایی برای ارزیابی آسیب شناسی لوله ها باقی می ماند. بهبودهای قابل توجه ایمنی و وضوح را افزایش داده است، به ویژه در مورد مواد حاجب مورد استفاده. استفاده از عوامل کنتراست غیریونی ایزواسمولار -Visipaque 320 تنها موجود در ایالات متحده است - یا حداقل عوامل کنتراست غیریونی با اسمولالیته پایین که با واکنش ها و ناراحتی کمتری همراه هستند باید استاندارد پذیرفته شده باشد.
ناراحتی همچنان بزرگترین عیب برای HSG است. ما معتقدیم که می توان با استفاده از یک کانول نرم که از دهانه رحم بیرون نمی زند، آن را کاهش داد. علاوه بر این، استفاده از هیوسین پیشگیرانه برای کاهش درد و به طور بالقوه کاهش بروز اسپاسم لوله پروگزیمال باید در نظر گرفته شود.
هیستروسکوپی
هیستروسکوپی تکنیکی است که برای بررسی داخل رحم استفاده می شود. هیستروسکوپ وسیله ای نازک و تلسکوپ مانند است که از طریق واژن و دهانه رحم وارد رحم می شود. ممکن است به تشخیص یا درمان مشکل رحم کمک کند.
در این جزوه توضیح داده شده است:
دلایل انجام هیستروسکوپی
در طول روند هیستروسکوپی چه اتفاقی می افتد
خطرات این روش
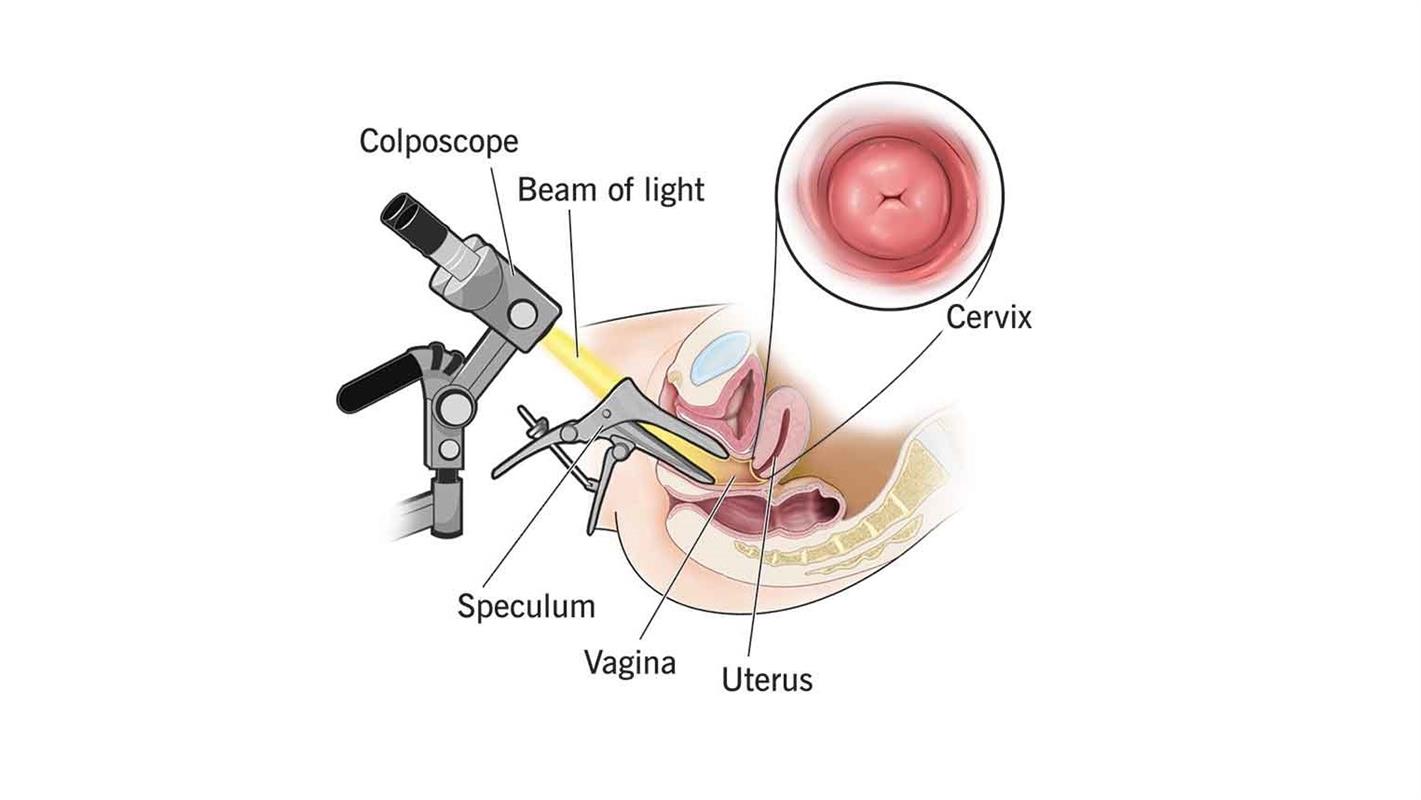
هیستروسکوپی چیست؟
هیستروسکوپ یک دستگاه تلسکوپ مانند باریک و نورانی است. از طریق واژن وارد رحم می شود. هیستروسکوپ تصویر رحم شما را بر روی صفحه نمایش منتقل می کند. این به ارائه دهنده مراقبت های بهداشتی شما اجازه می دهد تا داخل رحم را در طول عمل ببیند.
هیستروسکوپی می تواند برای تشخیص یا درمان یک مشکل استفاده شود. از ابزارهای دیگر همراه با هیستروسکوپ برای درمان استفاده می شود. برخی از شرایط را می توان فورا درمان کرد.
نشانه های هیستروسکوپی
هیستروسکوپی برای ارزیابی یا درمان کانال آندومتر و/یا آندوسرویکال در زنان با موارد زیر انجام می شود:
خونریزی غیر طبیعی رحم قبل از یائسگی یا بعد از یائسگی به دلایل مختلف
ناباروری، از جمله چسبندگی داخل رحمی / بافت اسکار (سندرم آشرمن)
حذف اجسام خارجی به عنوان مثال وسیله داخل رحمی
ناهنجاری های مادرزادی رحم (ناهنجاری در شکل گیری جنینی رحم)
نگرانی ها/مشاهدات در مورد اسکن اولتراسوند لگن یا سایرCT/MRI تصویربرداری.
یکی از رایج ترین کاربردهای هیستروسکوپی، یافتن علت خونریزی غیرطبیعی رحم است. خونریزی غیرطبیعی میتواند به این معنا باشد که قاعدگیهای یک زن سنگینتر یا طولانیتر از حد معمول است یا کمتر یا بیشتر از حد معمول رخ میدهد. خونریزی بین قاعدگی نیز غیر طبیعی است.
در برخی موارد، خونریزی غیرطبیعی ممکن است ناشی از رشد خوش خیم (نه سرطانی) در رحم، مانند فیبروم یا پولیپ باشد. هیستروسکوپی به پزشک شما اجازه می دهد تا به دنبال فیبروم یا پولیپ باشد. اگر فیبروم یا پولیپ پیدا شد، می توان از ابزار خاصی که از هیستروسکوپ عبور می کند برای برداشتن آنها استفاده کرد. اگر هیچ رشدی یافت نشد، می توان نمونه بافتی برای بیوپسی تهیه کرد. اگر نمونه بافت سرطان را نشان ندهد اما خونریزی ادامه یابد، هیستروسکوپ با ابزار گرم شده میتواند با تخریب پوشش داخلی رحم، خونریزی را متوقف کند.
مقالات پیشنهادی :
زخم ماستیت
بهترین ماموگرافی تهران
سونوگرافی سه بعدی رحم
هیستروسکوپی همچنین در موارد زیر استفاده می شود:
چسبندگی هایی را که ممکن است به دلیل عفونت یا جراحی گذشته ایجاد شود، بردارید
تشخیص علت سقط مکرر زمانی که یک زن بیش از دو سقط متوالی داشته باشد.
تعیین محل دستگاه داخل رحمی (IUD)
انجام عقیم سازی، که در آن هیستروسکوپ برای قرار دادن ایمپلنت های کوچک در لوله های فالوپ زنان به عنوان یک شکل دائمی پیشگیری از بارداری استفاده می شود.
اگر باردار هستید، عفونت واژن یا مجاری ادراری دارید، یا اگر سرطان رحم شناخته شده اید، نباید هیستروسکوپی انجام دهید. شما و ارائه دهنده مراقبت های بهداشتی تان در مورد گزینه های خود و اینکه چرا ممکن است به هیستروسکوپی نیاز باشد، صحبت خواهید کرد.
هیستروسکوپی را می توان در مطب ارائه دهنده مراقبت های بهداشتی یا در بیمارستان انجام داد. زمانی که دوره قاعدگی خود را ندارید برنامه ریزی می شود. برای سهولت انجام این روش، ممکن است دهانه رحم شما قبل از هیستروسکوپی باز شود.
ممکن است دارویی به شما داده شود که در دهانه رحم قرار داده می شود، یا ممکن است از گشادکننده های مخصوص استفاده شود.
قبل از شروع عمل، ممکن است دارویی برای کمک به آرامش شما تجویز شود، یا ممکن است از یک بیهوشی عمومی یا موضعی برای جلوگیری از درد استفاده شود. اگر بیهوشی عمومی داشته باشید، در طول عمل بیدار نخواهید بود.
ابتدا یک اسپکولوم وارد واژن می شود. سپس هیستروسکوپ وارد می شود و به آرامی از طریق دهانه رحم به داخل رحم شما حرکت می کند. گاز دی اکسید کربن یا مایعی مانند نمک (آب نمک) از طریق هیستروسکوپ وارد رحم شما می شود تا آن را منبسط کند. گاز یا مایع به ارائه دهنده مراقبت های بهداشتی شما کمک می کند تا پوشش را با وضوح بیشتری ببیند. مقدار مایع مصرفی در طول عمل به دقت بررسی می شود. ارائه دهنده مراقبت های بهداشتی شما می تواند پوشش داخلی رحم و منافذ لوله های فالوپ را با نگاه کردن از طریق هیستروسکوپ ببیند. اگر بیوپسی یا روش دیگری انجام شود، ارائه دهنده مراقبت های بهداشتی شما از ابزارهای کوچکی مانند قیچی کوچک یا حلقه سیمی استفاده می کند که از هیستروسکوپ عبور می کند.
شما بعد از مدت زمان بسیار کوتاهی پس از عمل می توانید به منزل بروید. اگر به شما بیهوشی عمومی داده شد، ممکن است لازم باشد صبر کنید تا اثرات آن از بین برود.
داشتن مقداری گرفتگی خفیف یا ترشح کمی خونی برای چند روز پس از عمل طبیعی است. ممکن است برای کمک به کاهش درد به شما دارو داده شود. اگر تب، لرز یا خونریزی شدید دارید، فوراً با پزشک خود تماس بگیرید.
در مورد اینکه چه زمانی می توانید به فعالیت های عادی خود در محل کار یا خانه بازگردید، با ارائه دهنده مراقبت های بهداشتی خود صحبت کنید. برای اکثر زنان، روز بعد است. ممکن است دستورالعمل هایی در مورد اینکه چه زمانی می توانید رابطه جنسی را از سر بگیرید یا از تامپون استفاده کنید به شما داده شود.
مقالات پیشنهادی :
بیوپسی سینه
عکس رنگی رحم با بی حسی در تهران
سونوگرافی تشخیص جنسیت
سرانجام…
هیستروسکوپی به ارائه دهنده مراقبت های بهداشتی شما اجازه می دهد تا داخل رحم را ببیند. می توان از آن برای تشخیص برخی مشکلات پزشکی استفاده کرد. برخی از این شرایط را می توان در طول هیستروسکوپی درمان کرد. روند و زمان بهبودی در بیشتر موارد کوتاه است. اگر سؤالی در مورد آنچه در طول هیستروسکوپی اتفاق می افتد دارید، با ارائه دهنده مراقبت های بهداشتی خود صحبت کنید.
چه آزمایش هایی برای لوله های فالوپ مسدود شده بررسی می شود؟
اگر زنی هستید که در تلاش برای بچه دار شدن هستید، احتمالاً می دانید که قسمت های زیادی از بدن شما باید درست کار کند. تخمدانهای شما باید هر ماه یک تخمک تولید کنند که به آن تخمکگذاری گفته میشود، رحم شما باید سالم باشد و لولههای فالوپ شما باید باز باشد.
اگر هر یک از این بخش های مهم به درستی کار نمی کند، ممکن است برای باردار شدن مشکل داشته باشید.
اگر لوله های فالوپ شما مسدود شده باشد، اسپرم نمی تواند به تخمک شما برسد یا تخمک بارور شده نمی تواند وارد رحم شما شود. انسداد لوله ها ممکن است به دلایل مختلف اتفاق بیفتد، اما بدون توجه به علت، پزشک شما آن را با آزمایشی به نام هیستروسالپنگوگرام تشخیص می دهد.
هیستروسالپنگوگرام چیست؟
هیستروسالپنگوگرام روشی می باشد که از اشعه ایکس جهت بررسی کردن لوله های فالوپ و رحم کاربرد دارد. معمولا کمتر از 5 دقیقه طول می کشد و می توانید همان روز به خانه برگردید.
پزشک شما احتمالاً این روش را بعد از پریود، اما قبل از تخمک گذاری انجام می دهد، زیرا احتمال بارداری شما در این دوران کمتر است. این در نیمه اول چرخه شما، احتمالا بین روزهای 1 تا 14 خواهد بود.
چگونه برای هیسترو سالپنگوگرافی آماده شویم
ممکن است پزشک به شما بگوید که یک ساعت قبل از هیسترو سالپنگوگرافی از داروهای مسکن بدون نسخه استفاده کنید. همچنین ممکن است از شما بخواهند که آنتی بیوتیک مصرف کنید. آن ها توصیه های خود را از قبل با شما در میان خواهند گذاشت. احتمالاً میتوانید پس از انجام عمل، خودتان را به خانه برسانید، اما ممکن است بخواهید که در صورتی که احساس خوبی ندارید، دوست یا یکی از عزیزانتان شما را همراهی کنند.
هیسترو سالپنگوگرافی چگونه انجام می شود
شما با دراز کشیدن روی یک میز و یک تصویرگر اشعه ایکس به نام فلوروسکوپ شروع می کنید. آنها یک اسپکولوم را در واژن شما قرار می دهند تا باز بماند و سپس دهانه رحم شما را تمیز می کنند.
سپس یک لوله نازک به نام کانولا را در دهانه رحم قرار می دهند و اسپکولوم را خارج می کنند. پس از آن رحم با مایعی که حاوی ید است پر می شود. ید در تضاد با رحم و لوله های فالوپ در اشعه ایکس است.
در نهایت پزشک با اشعه ایکس فلوروسکوپ عکس می گیرد. مایع متضاد طرح کلی رحم و لوله های فالوپ و نحوه حرکت مایع در آنها را نشان می دهد.
پزشک شما ممکن است از شما بخواهد که در اطراف حرکت کنید تا بتوانند نماهای جانبی داشته باشند و ممکن است کمی گرفتگی احساس کنید. وقتی تصاویر کامل شد، کانولا را برمی دارند.
ممکن است تا چند روز پس از عمل مقداری لکه بینی در واژن داشته باشید. گرفتگی عضلات، سرگیجه و ناراحتی معده نیز ممکن است.
خطرات هیسترو سالپنگوگرافی چیست؟
هیسترو سالپنگوگرافی نسبتاً ایمن است، اما همه روش ها خطراتی دارند. عفونت لگن یا آسیب به رحم شما نیز ممکن است. در صورت مشاهده کردن هر یک از علائم های فوق فوراً با پزشک تماس بگیرید:
ترشحات واژن که بوی نامطبوعی دارد
غش کردن
درد یا گرفتگی شدید در شکم شما
استفراغ
خونریزی شدید واژن
تب
نتایج هیسترو سالپنگوگرافی
رادیولوژیست به تصاویر اشعه ایکس نگاه می کند و گزارشی را برای پزشک شما ارسال می کند. پزشک در مورد نتایج با شما صحبت خواهد کرد و در صورت نیاز به آزمایشات بیشتر توضیح خواهد داد.
اگر گزارش نشان می دهد که لوله های فالوپ شما مسدود شده است، ممکن است به روشی به نام لاپاراسکوپی نیاز داشته باشید. این به پزشک شما اجازه می دهد مستقیماً به لوله های فالوپ نگاه کند. آنها همچنین ممکن است لقاح آزمایشگاهی یا IVF را توصیه کنند. پزشک در مورد گزینه های شما با شما صحبت می کند و به شما کمک می کند تا بهترین تصمیم را بگیرید.
دلایل انسداد لوله های فالوپ در زنان
هر ماه در طول تخمک گذاری، لوله های فالوپ تخمک را از تخمدان به رحم می برند. در نتیجه لقاح در لوله ها اتفاق می افتد. پس از لقاح، جنین برای لانه گزینی از طریق لوله به رحم حرکت می کند. اگر لوله های شما مسدود شده باشد، عبور اسپرم برای رسیدن به تخمک نمی تواند اتفاق بیفتد. در نتیجه، مسیر بازگشت به رحم برای تخمک بارور شده انجام نمی شود.
علائم انسداد لوله های فالوپ
لوله های مسدود شده علائمی ندارند. این زنان تا زمانی که اقدام به بارداری نکنند و دچار مشکل نشوند، علائمی ندارند. در برخی از زنان لوله های متورم آلوده می تواند باعث ایجاد درد خفیف و منظم در یک طرف شکم شود. این انسداد لوله های فالوپ معمولاً در نوعی انسداد به نام هیدروسالپینکس اتفاق می افتد. جایی که مایع لوله های تولید مثل را پر کرده و بزرگ می کند.
تاثیر بر باروری ناشی از انسداد لوله ها
انسداد در مسیرهای تولید مثلی شایع ترین علت ناباروری است. اسپرم و تخمک جهت انجام لقاح در لوله فالوپ به یکدیگر می رسند. لوله مسدود شده مانع از این لقاح می شود.
انسداد هر دو لوله از بارداری طبیعی جلوگیری می کند. اگر لوله های فالوپ شما تا حدی مسدود شده باشد به این معنی است که به طور بالقوه می توانید باردار شوید. اما با این حال، خطر حاملگی خارج از رحم افزایش می یابد.
حاملگی خارج رحمی به این دلیل است که تخمک بارور شده از طریق لوله فالوپ مسدود شده به سمت رحم حرکت می کند. در صورت مسدود شدن این مسیرها، پزشک شما ممکن است لقاح آزمایشگاهی (IVF) را توصیه کند، البته بسته به درمان مورد نظر ممکن است این تصمیم ها گرفته شود.
انسداد یک طرفه لوله ها عمدتاً بر باروری شما تأثیر نمی گذارد. این به این دلیل است که یک تخمک هنوز می تواند از طریق لوله فالوپ آسیب ندیده به رحم حرکت کند.
مقالات پیشنهادی :
آمادگی سونو گرافی شکم و لگن
آمادگی سونوگرافی بارداری اولیه
آمادگی سونوگرافی رحم جهت آندومتریوز؟
آمادگی سونوگرافی غربالگری سه ماهه اول یا NT
علل مسدود شدن لوله های فالوپ
بیشتر لوله ها توسط بافت اسکار یا چسبندگی لگن مسدود می شوند. انسداد لولههای فالوپ میتواند توسط عوامل زیادی ایجاد شود، از جمله:
- بیماری التهابی لگن: بیماری التهابی لگن می تواند باعث ایجاد اسکار یا هیدروسالپینکس شود.
- آندومتریوز: بافت آندومتر می تواند در لوله های فالوپ جمع شود و باعث انسداد لوله ها شود. بافت آندومتر در خارج از سایر اندام ها نیز می تواند باعث چسبندگی شود که ممکن است لوله های فالوپ را مسدود کند.
- برخی از عفونت های مقاربتی (stis). کلامیدیا و سوزاک می توانند باعث ایجاد اسکار شوند و منجر به بیماری التهابی لگن شوند که لوله های فالوپ را مسدود می کند.
- بارداری خارج از رحم گذشته. این می تواند لوله های فالوپ را زخمی کرده و آن را مسدود کند.
- فیبروم. این رشد فیبروم ها ممکن است لوله های فالوپ را مسدود کند، به ویژه در جایی که به رحم متصل می شوند.
- جراحی شکم در گذشته. جراحی های گذشته، به ویژه بر روی خود لوله های فالوپ، می تواند منجر به چسبندگی لگنی شود که لوله های فالوپ را مسدود می کند.
شما نمی توانید از بسیاری از این علل پیشگیری کنید، اما می توانید به دنبال درمان جایگزین بروید.
تشخیص انسداد لوله فالوپ
هیستروسالپنگوگرافی (HSG) نوعی اشعه ایکس است که برای بررسی داخل لوله های فالوپ برای کمک به تشخیص انسداد و محل وجود این بلوک استفاده می شود. در طول هیسترو سالپنگوگرافی ، پزشک از طریق دهانه رحم یک رنگ را به رحم و لوله های فالوپ وارد می کند.
این رنگ به پزشک کمک می کند تا قسمت بیشتری از داخل لوله های فالوپ شما را در عکس اشعه ایکس ببیند. هیسترو سالپنگوگرافی معمولاً در بیمارستان ها و مراکز رادیووژی انجام می شود. این باید در نیمه اول چرخه قاعدگی بین 14 تا 18 روز پس از پریود انجام شود. در این روش عوارض جانبی نادر است، اما ممکن است نتایج مثبت کاذب داشته باشد.
اگر هیسترو سالپنگوگرافی به پزشک شما در تشخیص قطعی کمک نکند، می تواند از لاپاراسکوپی برای ارزیابی بیشتر لوله های فالوپ مسدود شده استفاده کند. مزایای این لاپاراسکوپی این است که اگر پزشک در حین عمل انسداد پیدا کند ، در صورت امکان ممکن است آن را برطرف کند.
ارزیابی لوله های فالوپ
عملکرد لوله های فالوپ انتقال تخمک از تخمدان به رحم است، جایی که لقاح تخمک توسط اسپرم به طور کلی انجام می شود. برای اطمینان از عملکرد صحیح لوله های فالوپ می توان آزمایش هایی انجام داد. این تست ها عبارتند از:
هیستروسالپنگوگرام (HSG)
سونوسالپنگوگرام (SSG)
لاپاراسکوپی تشخیصی و هیستروسکوپی
روش HSG و SSG
HSG یک روش اشعه ایکس برای تعیین اینکه آیا لوله های فالوپ باز هستند و شکل حفره رحم طبیعی است یا خیر.SSG شبیهHSG است اما سونوگرافی است.
HSG وSSG در روز 5 تا 12 سیکل قاعدگی زمانی که قاعدگی متوقف شده و تخمک گذاری هنوز اتفاق نیفتاده است، انجام می شود، بنابراین حاملگی زودرس مختل نمی شود. در این روشها، یک اسپکولوم واژینال قرار داده میشود (همان اسمیر غربالگری دهانه رحم) و یک لوله ظریف از طریق دهانه رحم و داخل رحم وارد میشود تا رنگ به داخل رحم و لولهها منتقل شود.
اگر HSG را انتخاب کرده اید، می توانید بین کنتراست حاوی ید محلول در آب یا محلول حاوی ید محلول در آب به نام لیپیودول یکی را انتخاب کنید. مطالعه ای که در سال 2017 گزارش شد نشان داد کهLipiodol حاملگی را طی شش ماه بعد و احتمالاً حتی بیشتر در زوج های دارای باروری بهبود بخشیده است. استفاده از لیپیودول هزینه های اضافی را به همراه دارد.
لاپاراسکوپی تشخیصی
لاپاراسکوپی تشخیصی جراحی سوراخ کلید برای بررسی حفره های شکمی و لگنی است. این عمل تحت بیهوشی عمومی انجام می شود و به طور کلی می توانید آن روز به خانه بروید.
در مقایسه با HSG وSSG، لاپاراسکوپی تشخیصی یک روش جامعتر است زیرا میتوان آندومتریوز را تشخیص داد یا بافت اسکار اطراف لولهها را تشخیص داد. خطرات بیشتری دارد (مثلاً آسیب به ساختارهای دیگر) و ناخوشایندتر است. لیپیودول را می توان در زمان لاپاراسکوپی وارد کرد.
آزمایش HSG برای لوله های فالوپ
HSG نام کوتاه روشی است که هیستروسالپنگوگرام نامیده می شود.
هیستروسالپنگوگرام (HSG) روشی است که از اشعه ایکس برای بررسی لوله های فالوپ و رحم استفاده می کند. نیاز به عکس برداری به این معنی است که این آزمایش در بخش اشعه ایکس انجام می شود.
آزمایش HSG برای لوله های فالوپ شامل چه مواردی می شود؟
این توضیح به شما کمک می کند تا مراحل را بهتر درک کنید، مرحله به مرحله.
اولین قدم این است که یک اسپکولوم را در داخل واژن قرار دهید، مشابه زمانی که آزمایش پاپ اسمیر انجام می شود. یک کاتتر کوچک نیز درست از طریق دهانه رحم - دهان رحم که ناحیه بین واژن و رحم است - و در همان ورودی رحم قرار می گیرد.
مرحله بعدی پر کردن رحم با رنگ مخصوص و گرفتن عکس اشعه ایکس برای مشاهده اتفاقات است. اگر کنتراست در انتهای لوله ها ریخته شود، نشان می دهد که لوله ها تا آخر باز هستند. این یک HSG طبیعی در نظر گرفته می شود.
HSG همچنین می تواند انسداد را نشان دهد. همچنین ممکن است موادی از نوعی به داخل لوله بروند و باعث انسداد شوند.HSG ممکن است برخی از این زباله ها را خارج کند، اما راهی برای درمان لوله های مسدود شده نیست.
در برخی موارد، لوله فالوپ ممکن است مسدود نشده باشد، بلکه در اثر عفونت متورم یا آسیب دیده باشد. این هیدروسالپینکس نام گذاری شده است - "هیدرو" به معنی آب و "سالپینکس" اصطلاح دیگری جهت لوله فالوپ می باشد - و به مواقعی اشاره می کند که لوله آسیب دیده شده است، معمولاً در اثر عفونت، که باعث می شود در انتها متورم شود و منجر به ایجاد مقدار زیادی شود. مایع تجمع یافته در لوله Hydrosalpinx معمولاً در اثر شرایطی مانند اندومتریوز، عفونت قبلی لگنی یا مقاربتی یا جراحی قبلی ایجاد می شود.
HSG همچنین میتواند اطلاعات زیادی در مورد خود رحم نشان دهد، که ممکن است نشانهای از نیاز به نگاه دقیقتر به داخل رحم باشد.
آیا آزمایش HSG برای لوله های فالوپ دردناک است؟
قابل درک است، بسیاری از بیماران ما نگران هستند که آزمایش HSG ممکن است دردناک باشد.
این یک روش تهاجمی است و لازم است از اسپکولوم استفاده شود، دستگاهی به شکل منقار اردک که پزشکان از آن برای باز کردن دیواره های واژن برای معاینه واژن و دهانه رحم استفاده می کنند. قرار دادن کاتتر می تواند باعث گرفتگی شود، و همچنین می توانید در هنگام وارد کردن رنگ، کمی گرفتگی انتظار داشته باشید.
با این حال، زنان مختلف آن را متفاوت تجربه می کنند. برخی از زنان می گویند که احساس زیادی ندارند، در حالی که برخی دیگر گرفتگی هایی مانند درد پریود را تجربه می کنند. خانم هایی هم هستند که درد زیادی را تجربه می کنند و بعد از عمل مسکن مصرف می کنند. همچنین می توانید قبل از انجام آزمایش با متخصصان باروری خود در مورد مصرف مسکن صحبت کنید.
آیا HSG یا SSG ناراحت کننده است؟
هر دو روش با گرفتگی خفیف یا متوسط رحم برای حدود 5 دقیقه بعد از عمل و گاهی در طول عمل همراه است. گاهی اوقات، زنان برای چندین ساعت گرفتگی عضلات را تجربه می کنند. این گرفتگی ها را می توان با داروهای ضد التهابی غیر استروئیدی کاهش داد.
آیا خطرات جدی HSG یا SSG وجود دارد؟
جدی ترین خطر عفونت است و اگر لوله های فالوپ قبلاً آسیب دیده باشند می تواند رخ دهد. برای جلوگیری از عفونت، ممکن است از شما خواسته شود که یک روز قبل و روز عمل خود آنتی بیوتیک مصرف کنید. عفونت لوله ها غیر معمول است.
بررسی جراحی لوله های فالوپ شامل چه مواردی است؟
در حین بیهوشی، یک برش کوچک از ناف ایجاد می شود و یک دوربین به داخل حفره معده وارد می شود. چند بریدگی کوچک یک سانتی متری در قسمت پایین معده به متخصص باروری اجازه می دهد تا در حفره معده عمل کند.
سپس مقداری رنگ مانند آزمایش HSG به رحم تزریق می شود. اگر لوله های فالوپ باز باشند، رنگ از انتهای لوله به بیرون می ریزد و این را می توان با دوربین دید.
این بررسی همچنین میتواند به متخصصان باروری اجازه دهد تا بافت زخمی را ببینند که ممکن است لولهای را به دام بیندازند، و حتی میتوان آن را برداشت تا لوله دوباره آزادانه حرکت کند. به طور مشابه، می تواند انتهای مسدود شده لوله های فالوپ را نشان دهد و احتمالاً می تواند در طول عمل اصلاح شود.
این تحقیقات همچنین فرصتی برای بررسی سایر نقاط لگن برای سایر مشکلات احتمالی مانند آندومتریوز و درمان همزمان آنها فراهم می کند.
درمان ناباروری فاکتور لوله ای
اگر لولههای فالوپ شما توسط مقدار کمی از بافت اسکار یا چسبندگی مسدود شده باشد، پزشک میتواند از جراحی لاپاراسکوپی برای رفع انسداد و باز کردن لولههایی که تخمکها میتوانند به رحم بروند یا اسپرمها از طریق لولههای فالوپ حرکت کنند، باز کند. اگر لوله های شما توسط مقادیر زیادی از بافت اسکار یا چسبندگی مسدود شده باشد، در این مرحله درمان برای رفع گرفتگی ممکن است امکان پذیر نباشد.
درمان های دیگر عبارتند از: جراحی برای ترمیم لوله های آسیب دیده در اثر حاملگی خارج رحمی یا عفونت ممکن است یک گزینه باشد. اگر انسداد به دلیل آسیب دیدن بخشی از لوله فالوپ ایجاد شود، جراح می تواند قسمت آسیب دیده یا قسمت مسدود شده را خارج کند و دو قسمت سالم را به هم وصل کند.
اگر آزمایشها یا بررسیها مشکلات لولههای فالوپ را نشان دهد، متخصص باروری شما میتواند درمان مناسب متناسب با چالشهای باروری منحصربهفرد شما را توصیه کند، که میتواند شامل جراحی لوله فالوپ یا لقاح آزمایشگاهی یا درمان IVF باشد.
احتمال بارداری بعد از انسداد لوله
پس از درمان برای پاکسازی مجاری تولید مثل، امکان بارداری وجود دارد. شانس شما برای بارداری به روش درمان و شدت انسداد لوله بستگی دارد. بارداری موفق زمانی بیشتر امکان پذیر است که انسداد نزدیک رحم باشد. اگر انسداد در انتهای لوله فالوپ نزدیک تخمدان باشد، میزان موفقیت کمی کمتر است.
شانس باردار شدن بعد از جراحی برای لولههای آسیب دیده در اثر عفونت یا حاملگی خارج رحمی تنها در مواردی که بستگی به مقداری از لوله باید برداشته شود و چه قسمتی برداشته میشود کمتر است. قبل از درمان با پزشک خود مشورت کنید تا شانس بارداری موفق خود را بدانید.
عوارض انسداد لوله ها
شایع ترین عارضه انسداد لوله های فالوپ حاملگی خارج از رحم است. اگر یک لوله تا حدی مسدود شود، ممکن است تخمک بتواند بارور شود، اما ممکن است در لوله فالوپ گیر کند. جایی که جنین ها در داخل لوله ها رشد می کنند. این منجر به حاملگی خارج رحمی می شود که یک اورژانس پزشکی است.
جراحی که بخشی از لوله فالوپ را برداشته است نیز ممکن است خطر حاملگی خارج از رحم را افزایش دهد. به دلیل این خطرات، پزشکان اغلب درمان IVF را به جای جراحی برای زنانی که لوله های مسدود شده دارند و سالم هستند توصیه می کنند.
خانم های باردار در چند هفته بارداری سونوگرافی می توانند انجام دهند؟
به طور معمول، بارداری برای یک دوره 40 هفته ای طول می کشد که از آخرین روز آخرین قاعدگی زن شروع می شود. در طول دوره اولیه، شروع به تخمک گذاری می کند، سپس بارور می شود، یک زیگوت تشکیل می دهد و برای شروع لانه گزینی به سمت رحم می رود. این فرآیند در 2 هفته اول انجام می شود، بنابراین اگر خانم باردار در این زمان برای سونوگرافی بارداری مراجعه کند، تصویر سونوگرافی 2 هفته بارداری دیده نمی شود و نمی توان مطمئن بود که واقعا باردار است. حتی اگر سونوگرافی ترانس واژینال قادر به دیدن هیچ تصویر واضحی از جنین نباشد، اگر مادر واقعاً در این زمان باردار باشد، می تواند بر رشد جنین تأثیر بگذارد.
بنابراین، اگر می خواهید تصاویر مشخص تری از جنین بگیرید، باید در حدود هفته 10-6، زمانی که بدن بیش از 3 هفته برای قاعدگی تاخیر دارد و علائمی وجود دارد،
مقالات پیشنهادی :
آمادگی سونو گرافی هیسترو سالپنکوگرافی
آمادگی سونو گرافی هیسترو سونو گرافی
آمادگی سونو گرافی آنومالی مرحله دوم
زمان های مهم برای انجام سونوگرافی بارداری
سونوگرافی در سه ماهه اول: در 3 ماه اول بارداری، از هفته یازدهم تا سیزدهم، ، سونوگرافی ناهنجاری جنین در این زمان بسیار مهم است:
1: سونوگرافی بارداری اطلاعات اولیه جنین را ارائه می دهد: تایید می کند که جنین هنوز زنده است یا خیر؟ ببینید آیا جنین در وضعیت مناسبی قرار دارد؟ چند بارداری؟ سن دقیق بارداری را بر اساس طول سر و باسن محاسبه می کند. دوم: سونوگرافی جنین در این مدت زمان طلایی برای تشخیص برخی از ناهنجاری های جنین در صورت وجود است، زمان اندازه گیری پشت گردن برای پیش بینی برخی ناهنجاری های کروموزومی (این ناهنجاری ها می توانند عبارتند از: بیماری داون، ناهنجاری قلبی،... ). علاوه بر این، سونوگرافی ناهنجاری جنین در این مدت به تشخیص تعدادی دیگر از ناهنجاریهای جنین مانند:
نقایص عصبی مانند: آنسفالی، عدم تقسیم قدامی مغز، به صورت اسپینا بیفیدا پنهان، فتق مننژ)... ناهنجاری در فک و صورت، لب، چشم: شکاف کام، شکاف لب، نقایص قلب و قفسه سینه مانند: تترالوژی فالوت، وارونگی شریان، هیپوپلازی بطن چپ، فتق قفسه سینه... ناهنجاری های شکمی مانند: فتق ناف... ناهنجاری های استخوانی، اندام هایی مانند. : دیسپلازی استخوان، هیپوپلازی استخوان ، آپلازی غضروف، نقص در تعداد اندام
سونوگرافی جنین در هفته 18 تا 23: اساساً اندام ها و قسمت های بدن جنین کاملاً رشد یافته است و مقدار مایع آمنیوتیک نیز افزایش مییابد که امکان مشاهده خوب مورفولوژی جنین را فراهم می کند. این یک زمان استاندارد سونوگرافی جهت ارزیابی کردن کل جنین می باشد.
این یک نقطه عطف مهم برای تشخیص بیشتر ناهنجاری های مورفولوژیکی، تأیید ناهنجاری هایی است که قبلاً مشکوک بودند، زمان نهایی برای تصمیمگیری برای خاتمه بارداری در صورت وجود (قبل از هفته 28). اکثر ناهنجاری های مورفولوژیکی را می توان در این مرحله تشخیص داد، سونوگرافیک به نوبه خود به قسمت های جنین نگاه می کند تا کل آن را ارزیابی کند: ناهنجاری های عصبی مانند: ناهنجاری های لوله عصبی، بدون مغز، هیدروسفالی، بطن های گشاد شده، مغز نوزاد، رگ های واریسی گالن. .. ناهنجاری های فک و صورت: ناهنجاری ها در سونوگرافی در ماه اول با وضوح بیشتری مشاهده می شود، به خصوص ناهنجاری در چشم قابل مشاهده است. ناهنجاری های قلبی عروقی: در این مرحله، سونوگرافی جنین می تواند قلب و ساختارهای آن را به وضوح مشاهده کند و امکان تشخیص بیشتر ناهنجاری ها، از جمله پیچیده ترین موارد مانند: دهلیزی بطنی، تترالوژی فالوت، هیپوپلازی دریچه های قلب، بیماری ابتین، بطن راست را فراهم می کند.
2: مجرای خروجی، آریتمی قلبی... ناهنجاری های قفسه سینه: فتق دیافراگم، کیست ریوی، افیوژن پلور، اولیگوری اختلالات در شکم، روده ها و دیواره شکم مانند: تنگی مری، تنگی معده، انسداد هپاتومگالی، هپاتومگالی، تست هپاتومگالی، .... ناهنجاری های کلیه و مجاری ادراری مانند : نداشتن کلیه، کلیه پلی کیستیک، انسداد مجاری ادراری، ناهنجاری در مثانه، مجرای ادرار... ناهنجاری در عضلات اسکلتی و اندام ها: علاوه بر ناهنجاری هایی که در سونوگرافی سه ماهه اول تشخیص داده شد، مرحله این قسمت انگشتان و پاها را با جزئیات بیشتری مشاهده می کند و به راحتی می توان عیوب مانند انگشتان زیاد، کج دست ها را تشخیص داد.
سونوگرافی در هفته های 30 تا 32:
این مرحله ای است که جنین از نظر ساختاری کاملاً بالغ شده است و به سرعت رشد می کند. سونوگرافی ناهنجاری جنین در این مرحله عمدتاً برای ارزیابی رشد جنین، وضعیت جنین، مایع آمنیوتیک، بند ناف (و ناهنجاری های آن ها در صورت وجود)، رشد رحم است. دوره اواسط ماه) عبارتند از: سوء تغذیه جنین، ناهنجاری های سیستم تولید مثل (موقعیت و حرکت اسپرم). بیضه ها، تومورهای تناسلی، کیست های تخمدان )، برخی ناهنجاری ها در دریچه های قلب به طور کامل تر مشاهده شد (تومور قلب، تنگی دریچه های قلب، دریچه آئورت میترال، ناهنجاری های آئورت...)، برخی ناهنجاری های مغزی. انتخاب مکانی برای مراقبت های زایمان و سونوگرافی جنین برای تشخیص زود هنگام و دقیق ناهنجاری های جنین بسیار مهم است. انجام سونوگرافی بارداری در زمان مناسب و دوره ای برای تشخیص زود هنگام ناهنجاری های جنین بسیار مهم است تا اقدامات نظارتی و درمانی مناسب (حتی تصمیم برای خاتمه بارداری) انجام شود. اثربخشی روش های سونوگرافی برای تشخیص ناهنجاری های جنینی بستگی زیادی به مدارک پزشکان و تجهیزات مدرن دارد.
3 سه ماهه دوم بارداری دوره رشد قوی جنین است. زنان باردار نیاز دارند:
غربالگری جامع ناهنجاری جنین با تکنیک برتر سونوگرافی 4 بعدی غربالگری دیابت بارداری، جلوگیری از بسیاری از عوارض خطرناک برای مادر و نوزاد. برای ارزیابی وضعیت سلامتی زن باردار و رشد جنین، وزن مادر را به طور منطقی کنترل کنید. علائم زایمان زودرس تهدید آمیز (به ویژه در کسانی که حامله های چند قلو هستند یا سابقه سقط جنین یا زایمان زودرس دارند) را بشناسید تا بتوانند درمان به موقع برای حفظ بارداری دریافت کنند.
سونوهیستروگرافی سالین
برای تصویربرداری بهتر از حفره رحم یا حفره آندومتر از سونوهیستروگرافی سالین استفاده می شود. ابتدا سونوگرافی لگن انجام می شود و سپس سونوهیستروگرام انجام می شود. برای بهبود تجسم پوشش داخلی، سالین به داخل دیواره رحم تزریق می شود.
چرا به من ارجاع داده شده است؟
این روش معمولا برای زنانی که خونریزی غیرطبیعی رحم دارند مفید است. در مواردی که در سونوگرافی به وجود توده در رحم مشکوک می شود و اندازه و موقعیت آن را می توان قبل از جراحی بهتر مشخص کرد. به عنوان بخشی از تحقیقات در مورد ناباروری؛ برای ارزیابی اینکه آیا محصولات پس از بارداری باقی مانده است یا خیر.
چه زمانی باید انجام شود؟
این روش در 10 روز اول سیکل قاعدگی شما انجام می شود و نیازی به پر کردن مثانه قبلی نیست.
زمانی که باردار هستید یا ممکن است باردار باشید نباید این کار را انجام دهید، بنابراین بهتر است برای نیمه اول چرخه خود، قبل از روز 12-14 که معمولا تخمک گذاری انجام می شود، برنامه ریزی کنید. این آزمایش به طور ایده آل بین روزهای 5 تا 10 سیکل قاعدگی انجام می شود و از اولین روز پریود شما حساب می شود. اگر احتمال بارداری وجود ندارد (مثلاً از قرص های ضد بارداری خوراکی استفاده می کنید، یا از اولین روز پریود به طور کامل از رابطه جنسی خودداری کرده اید)، ممکن است بتوانیم آزمایش را دیرتر از روز دهم انجام دهیم. در صورت وجود شک در مورد بارداری احتمالی، آزمایش برای ماه بعد موکول می شود. در صورت وجود احتمال عفونت حاد لگنی نباید این کار را انجام داد. این موضوع را با پزشک معرف خود در میان بگذارید.
در روز چه اتفاقی می افتد؟
این مطالعه توسط رادیولوژیست یا متخصص زنان همراه با سونوگرافی انجام می شود.
شما نیازی به داشتن مثانه پر ندارید. ممکن است ابتدا یک اسکن از طریق شکم انجام شود و سپس به حمام فرستاده میشوید تا مثانه خود را کاملاً خالی کرده و یک لباس بپوشید. شما روی تخت قرار می گیرید و پاهای خود را به راحتی در یک سطح پایین تر قرار می دهید. سپس یک سونوگرافی ترانس واژینال انجام می شود که در آن شکل و ظاهر رحم، آندومتر (پوشش داخلی رحم) و تخمدان ها را ارزیابی می کنیم. سپس یکی از پزشکان ما در مورد این روش به طور مفصل با شما صحبت خواهد کرد.
اسپکولوم مانند پاپ اسمیر به واژن وارد می شود. واژن فوقانی با ضد عفونی کننده تمیز می شود و یک لوله بسیار نازک (2 میلی متر) یا کاتتر از طریق دهانه رحم به داخل رحم منتقل می شود. سپس اسپکولوم برداشته می شود و با پروب سونوگرافی ترانس واژینال جایگزین می شود. یک بالون کوچک روی کاتتر باد می شود تا کاتتر در جای خود بماند. سپس سالین استریل به داخل کاتتر تزریق می شود که اطلاعاتی در مورد داخل رحم به ما می دهد. اسپکولوم برداشته می شود و پروب واژن در واژن قرار می گیرد تا تصاویری از حفره رحم به دست آید.
بعدش چی میشود؟
ما می توانیم نتایج را در روز آزمایش با شما در میان بگذاریم و گزارش مفصلی برای پزشک ارجاع دهنده ارسال می شود. اکثر خانم ها بعد از عمل می توانند رانندگی کنند. با این حال، از آنجایی که برخی از زنان ممکن است غش یا درد گرفتگی را تجربه کنند، داشتن شخصی برای رساندن شما به خانه می تواند مفید باشد.
گرفتگی جزئی و مقداری ترشحات آبکی از واژن ممکن است تا 24 ساعت باقی بماند. گاهی ممکن است خونریزی خفیف یا لکه بینی وجود داشته باشد. علائم عفونت شامل تب، از دست دادن اشتها، درد لگن یا ترشحات غیرمعمول واژن است. اگر هر گونه نگرانی دارید، در اسرع وقت با پزشک خود تماس بگیرید.
چقدر طول می کشد؟
اسکن اولیه لگن تقریباً 20 دقیقه و روش سونوهیستوگرافی سالین تقریباً 15 دقیقه طول می کشد.
45 تا 60 دقیقه برای قرار خود وقت بگذارید.
قیمت آن چند است؟
هزینه آن بیشتر از معاینه لگن طبیعی است. این یک معاینه لگنی به رهبری مشاور است که با استفاده از کنتراست و تجهیزات ویژه مخصوص برجسته کردن پوشش داخلی رحم است. متأسفانه کنتراست و تجهیزات مورد نیاز برای این روش بسیار گران است و این در هزینه کلی ما منعکس می شود. لطفا برای اطلاعات بیشتر با کارکنان پذیرش ما تماس بگیرید.
آیا آزمایش دردناک است؟
اکثر زنان فقط ناراحتی خفیفی را تجربه می کنند. برخی دیگر ممکن است در طول عمل دچار گرفتگی از نوع پریود شوند. با مصرف دو قرص از یک داروی ضد التهابی مانند نوروفن یا بروفن 1 ساعت قبل از عمل می توان این میزان را به حداقل رساند. زنانی که قادر به مصرف داروهای ضد التهابی نیستند، می توانند پانادول یا پانادئین را جایگزین کنند.
آیا خطراتی وجود دارد؟
برخی از زنان در حین یا بعد از عمل احساس ضعف می کنند. مهم است که اگر احساس ناخوشی دارید به ما اطلاع دهید. عفونت در نتیجه این روش در کمتر از 1٪ از زنان رخ می دهد، که اغلب در صورت وجود سابقه عفونت لگنی رخ می دهد. مهم است که با پزشک ارجاع دهنده خود در مورد اینکه آیا در معرض خطر عفونت هستید یا خیر صحبت کنید، و در این صورت، نسخه ای برای آنتی بیوتیک ها را چند ساعت قبل از عمل دریافت کنید.
خطرات تست HSG و نگرانی های ایمنی
HSG یک روش به طور کلی بی خطر است. با این حال، برخی نگرانیهای ایمنی و خطرات احتمالی آزمایشHSG وجود دارد
خطرات احتمالی
عفونت ممکن است در کمتر از 1 درصد موارد رخ دهد. اگر قبلاً عفونت داشته اید یا در معرض خطر بیماری التهابی لگن (PID)هستید، این امر شایع تر است. اگر بعد از آزمایش تب یا افزایش درد را تجربه کردید، با پزشک خود تماس بگیرید. اگر سابقه PID، عفونت مقاربتی یا جراحی شکم (مانند آپاندکتومی) دارید، پزشک ممکن است به عنوان یک احتیاط اضافی، آنتی بیوتیک را برای این روش تجویز کند.
خطر دیگر غش در حین یا بعد از آزمایش است. اگر بعد از معاینه احساس سرگیجه کردید، به پزشک خود اطلاع دهید. ممکن است برای شما بهتر باشد که دراز بکشید تا زمانی که احساس خستگی کمتری نکنید.
یک خطر نادر اما جدی آلرژی به ید است. اگر به ید یا صدف حساسیت دارید، قبل از انجام آزمایش به پزشک خود اطلاع دهید. در صورت بروز هرگونه خارش یا تورم پس از انجام آزمایش به پزشک خود اطلاع دهید.
نگرانی های ایمنی
معمولاً هنگامی که عکس رادیوگرافی انجام می دهید، اولین کاری که تکنسین انجام می دهد این است که ناحیه لگن شما را می پوشاند. در طول HSG، اشعه ایکس دقیقاً به سمت لگن هدایت می شود. مطمئن باشید که HSG شامل مقدار بسیار کمی تابش است. مشخص نشده است که هیچ گونه عوارض ناخواسته ای ایجاد نمی کند، حتی اگر بعد از آن سیکل باردار شوید.
با این حال، HSG نباید در دوران بارداری انجام شود. اگر فکر می کنید ممکن است باردار باشید، قبل از انجام آزمایش به پزشک خود اطلاع دهید
آیا می توان بدون هیچ علامتی باردار شد؟
این قابل درک است که قبل و در طول امتحان HSG احساس عصبی کنید. تنفس عمیق و آرام از طریق این روش می تواند کمک کند. همچنین از اینکه به پرستار یا پزشک بگویید عصبی هستید یا درد دارید، نترسید. حتی ممکن است پرستار پیشنهاد کند دست شما را بگیرد که واقعاً می تواند به شما کمک کند احساس بهتری داشته باشید.
به طور کلی، این روش سریع است و برای برخی، کاملاً بدون درد است. اگر احساس درد می کنید، در بیشتر موارد، کوتاه مدت و سبک است. اگر اینطور نیست به پزشک خود اطلاع دهید و او اقدامات سریعی را برای کاهش فشار و درد در سریع ترین زمان ممکن انجام خواهد داد. قبل از معاینه، همچنین بپرسید که آیا پزشک مصرف مسکن را توصیه می کند یا خیر.
استفاده از سونوگرافی داپلر رنگی برای ارزیابی آسیب شناسی آندومتر
سونوگرافی داپلر رنگی با ارزیابی الگوهای عروقی که می تواند به درمان کمک کند، بین پاتولوژی خوش خیم و بدخیم آندومتر تمایز قائل می شود.
اندومتریوزیس زنان
سونوگرافی یکی از مفیدترین ابزارهای ارزیابی خط اول برای لگن زنان است - به ویژه برای ارزیابی آسیب شناسی آندومتر. سونوگرافی ترانس واژینال می تواند به راحتی با اندازه گیری ضخامت آندومتر مشکل را تشخیص دهد، اما ضخیم شدن آندومتر می تواند یک یافته غیراختصاصی باشد که معمولاً نیاز به بررسی بیشتر برای ارزیابی آسیب شناسی مشکوک دارد.
داپلر رنگی میتواند ویژگی تشخیص را با استفاده از ارزیابی عروقی برای افتراق بین سرطان آندومتر، هیپرپلازی، پولیپ و فیبرومهای زیر مخاطی افزایش دهد.
آنچه داپلر رنگی می تواند در مورد آسیب شناسی آندومتر نشان دهد
اگر یک آندومتر ضخیم کشف شود، معمولاً برای ارزیابی بیشتر آسیب شناسی مشکوک به معاینه خط دوم نیاز است.
هنگام ارزیابی اندومتر، می توان از سونوگرافی ترانس واژینال با داپلر رنگی برای ارائه اطلاعات اضافی استفاده کرد که با استفاده از سونوگرافی دو بعدی به تنهایی نمی توانید آن را مشاهده کنید. سونوگرافی در دسترس، مقرون به صرفه است و اغلب توسط بیماران نسبت به سایر آزمایشات تهاجمی تر ترجیح داده می شود.
الگوهای عروقی می توانند بینش بیشتری در مورد آندومتر ارائه دهند. به عنوان مثال، هنگام تمایز بین پولیپ و فیبروم زیر مخاطی - هر دو ضایعات کانونی آندومتر - پولیپ دارای یک رگ تغذیه مجزا است که گاهی به عنوان یک الگوی عروقی یا علامت شریان ساقه نامیده می شود. این رگ به طور مرکزی از طریق آندومتر به قاعده خود می رود.
فیبروم زیر مخاطی دارای جریان رنگی به شکل دایره ای یا نیم دایره ای مشخص در اطراف لبه خود است که گاهی اوقات با چند رگ کوچک و پراکنده در داخل همراه است. اگر نقشه رنگی نتواند الگوهای عروقی واضح را در داخل آندومتر آشکار کند، پاور داپلر ممکن است به دلیل افزایش حساسیت آن به جریان خون با سرعت پایین، تشخیص را بهبود بخشد.
ضایعات هیپرپلازیک و بدخیم اندومتر: نشانگرهای اولتراسوند
در گروه پرخطر زنان یائسه با خونریزی و آندومتر ضخیم، افتراق بین هیپرپلازی خوش خیم آندومتر و ضایعات بدخیم بسیار مهم است. در این سناریو، داپلر رنگی نیز تمایزات واضحی را در الگوهای عروقی نشان میدهد.
یک مطالعه نشان داد که اکثر سرطانهای آندومتر با الگوی عروق چندگانه در داپلر قدرتی نشان داده میشوند، در حالی که اکثریت هایپرپلازیها یک الگوی عروق پراکنده ایجاد میکنند. داپلر رنگی همچنین به تشخیص انواع بدخیمی ها کمک می کند. در یک مطالعه اولتراسوند در زنان و زایمان که ویژگیهای اولتراسوند سرطان اولیه آندومتر را با ضایعات تخمدانی و سرطان اولیه آندومتر با متاستاز تخمدان مقایسه میکرد، محققان دریافتند که الگوی چندرگی در سرطانهای آندومتر با متاستاز تخمدان بیشتر از موارد بدون آن رخ میدهد. این شناسایی بدخیمی قبل از عمل می تواند مدیریت بیمار را آگاه و ساده کند.
قابلیت اطمینان سونوگرافی در تشخیص آسیب شناسی آندومتر
مطالعهای که توسط مجله اروپایی انکولوژی زنان منتشر شده است، گزارش میدهد که نتایج سونوگرافی داپلر رنگی تشخیصهای انجام شده با استفاده از هیستروسکوپی، بیوپسی و کورتاژ را در بیش از 92 درصد موارد هنگام بررسی ضایعات آندومتر تأیید میکند. سونوگرافی ترانس واژینال با داپلر رنگی با سرعت بالای تشخیص، به ابزاری ارزشمند برای پزشکان در تشخیص آسیبشناسی آندومتر تبدیل شده است.
سونوگرافی سه بعدی لگن
اسکن سونوگرافی سه بعدی لگن یک روش تصویربرداری پزشکی است که از امواج صوتی برای ایجاد تصاویر سه بعدی دقیق از اندام ها و ساختارهای لگن استفاده می کند. این نوع سونوگرافی اطلاعات جامع و دقیق تری را در مقایسه با اسکن های سونوگرافی دو بعدی سنتی ارائه می دهد.
تجسم دقیق: سونوگرافی سه بعدی امکان تجسم دقیق و دقیق تری از اندام های لگنی مانند رحم، تخمدان ها و مثانه را فراهم می کند. این می تواند به ویژه در ارزیابی اندازه، شکل و وضعیت این سازه ها مفید باشد.
ارزیابی ناهنجاریها: میتواند به شناسایی و ارزیابی ناهنجاریها یا شرایط مختلف مؤثر بر اندامهای لگنی مانند فیبرومهای رحم، کیستهای تخمدان، تومورها و ناهنجاریهای ساختاری کمک کند.
سلامت باروری: در مامایی و زنان، سونوگرافی سه بعدی لگن معمولاً در دوران بارداری برای ارائه تصاویر دقیق از جنین در حال رشد استفاده می شود. این می تواند به ارزیابی رشد جنین، شناسایی ناهنجاری های احتمالی و نظارت بر سلامت بارداری کمک کند.
ارزیابی باروری: برای افرادی که مشکلات باروری را تجربه می کنند، ممکن است سونوگرافی سه بعدی لگن برای ارزیابی سلامت اندام های تولید مثل، شناسایی هرگونه ناهنجاری ساختاری و ارزیابی ضخامت پوشش آندومتر توصیه شود.
شرایط زنان و زایمان: می تواند به تشخیص و نظارت بر شرایط مختلف زنان از جمله اندومتریوز، سندرم تخمدان پلی کیستیک (PCOS)و ناهنجاری های پوشش رحم کمک کند.
راهنمای روشها: سونوگرافی سه بعدی میتواند برای هدایت برخی روشهای پزشکی مانند بیوپسی یا قرار دادن دستگاههای داخل رحمی (IUD)استفاده شود.
ارزیابی بعد از عمل: پس از جراحی لگن، ممکن است از سونوگرافی سه بعدی برای ارزیابی موفقیت این روش، بررسی هرگونه عارضه و اطمینان از سلامت کلی اندام های لگن استفاده شود.
توجه به این نکته مهم است که در حالی که اولتراسوند سه بعدی اطلاعات ارزشمندی را در شرایط خاص ارائه می دهد، همه شرایط پزشکی نیاز به این روش تصویربرداری ندارند یا از آن سود نمی برند.
هدف از سونوگرافی سه بعدی لگن چیست و چه زمانی توصیه می شود؟
سونوگرافی سه بعدی لگن یک روش تصویربرداری پیشرفته با هدف ایجاد تصاویر سه بعدی دقیق از اندام های لگن است. برای ارزیابی جامع سلامت لگن، از جمله رحم، تخمدان ها و ساختارهای مجاور توصیه می شود. کاربردهای رایج شامل نظارت و ارزیابی توده های کیستیک یا جامد رحم و تخمدان، حاملگی خارج از رحم، عوارض اولیه بارداری، ارزیابی باروری یا ناباروری، و تشخیص بیماری های مختلف زنانه است.
آیا نیاز به رزرو وقت است یا می توانم برای سونوگرافی سه بعدی لگن شرکت کنم؟
در حالی که در صورت امکان، پیادهرویها در نظر گرفته میشوند، توصیه میکنیم برای یک تجربه سازمانیافتهتر و شخصیشدهتر در طول سونوگرافی سهبعدی لگن، قراری تعیین کنید. تماس با کلینیک ما از قبل به اطمینان از زمان مناسب برای معاینه شما کمک می کند.
هنگام رزرو نوبت برای سونوگرافی سه بعدی لگن چه اطلاعاتی لازم است؟
هنگام برنامه ریزی قرار ملاقات خود، لطفاً جزئیات شخصی ضروری از جمله نام، اطلاعات تماس و هرگونه سابقه پزشکی مرتبط با سلامت لگن یا بارداری را ارائه دهید. این اطلاعات به تیم ما در سفارشی سازی معاینه برای رفع نیازهای خاص شما کمک می کند.
روش سونوگرافی سه بعدی لگن شامل چه مواردی است؟
در طول این روش، یک تکنسین ماهر از یک مبدل اولتراسوند دستی برای گرفتن تصاویر سه بعدی با وضوح بالا از اندام های لگن استفاده می کند. این امکان ارزیابی کامل رحم، تخمدان ها و ساختارهای اطراف را فراهم می کند.
سونوگرافی سه بعدی لگن معمولا چقدر طول می کشد؟
مدت زمان اسکن ممکن است متفاوت باشد، به طور متوسط روش تقریباً 15-20 دقیقه طول می کشد. عواملی مانند پیچیدگی معاینه و الزامات خاص ممکن است بر زمان کلی مورد نیاز برای ارزیابی جامع تأثیر بگذارد.
آیا آمادگی خاصی قبل از سونوگرافی سه بعدی لگن لازم است؟
به طور کلی، هیچ آمادگی خاصی برای سونوگرافی سه بعدی لگن لازم نیست. با این حال، ارائه دهنده مراقبت های بهداشتی شما ممکن است دستورالعمل های خاصی را بر اساس مورد فردی شما یا هدف معاینه ارائه دهد.
نتایج سونوگرافی سه بعدی لگن چگونه اطلاع رسانی می شود و بازه زمانی مورد انتظار چقدر است؟
نتایج به دقت توسط متخصص سونوگرافی مجرب ما تفسیر خواهد شد. شما یک گزارش جامع دریافت خواهید کرد.
ابزارهای بررسی چالش های باروری
در برخی موارد، باردار شدن آنطور که ابتدا انتظار می رفت آسان نیست. پس از ماه ها یا سال ها تلاش، زوج ها ممکن است به دنبال کمک پزشکی برای درک علت اصلی ناباروری باشند. آمارها نشان می دهد که از هر 10 زن حداقل 1 نفر برای باردار شدن به مشکل بر می خورد و نیاز به حمایت تشخیصی و درمان دارد. هیستروسالپنگوگرافی (HSG) و سونوهیستروگرام (SHG) از جمله روش هایی هستند که معمولاً برای ارزیابی چالش های باروری استفاده می شوند. این آزمایشها به پزشکان اجازه میدهد تا دستگاه تناسلی زنان را بررسی کنند و هرگونه مشکل را که ممکن است بر باروری تأثیر بگذارد، شناسایی کنند. این آزمایشات همچنین یک برنامه درمانی مناسب مانند داروهای باروری، لقاح آزمایشگاهی (IVF) یا جراحی را امکان پذیر می کند.
هیستروسالپنگوگرافی چیست؟
آیا بیماران می توانند بفهمند که آیا رحم انسداد یا اختلالی دارد؟ هیستروسالپنگوگرافی یک آزمایش تصویربرداری است که ممکن است به دستیابی به این هدف کمک کند. در این روش از مواد حاجب تزریق شده به رحم و لوله های فالوپ استفاده می شود تا به متخصص مراقبت های بهداشتی کمک کند تا تصویر واضحی از حفره رحم و لوله های فالوپ از طریق اشعه ایکس به دست آورد. با چنین تصاویری، پزشک می تواند شکل و ساختار رحم را ارزیابی کند و هرگونه انسداد در لوله های فالوپ را شناسایی کند.
مزایا و محدودیت های HSG
پزشکان معمولا HSG را به زنانی که برای باردار شدن مشکل دارند یا افرادی که سقط مکرر بارداری را تجربه کرده اند توصیه می کنند. به عنوان یک ابزار تشخیصی، HSG به شناسایی هرگونه انسداد، ناهنجاری یا نقصی که ممکن است با باروری تداخل داشته باشد، کمک می کند. با این حال، HSG می تواند باعث ناراحتی و درد برای برخی از بیماران شود. علاوه بر این، HSG خطر کمی از عوارض مانند عفونت یا واکنش آلرژیک به ماده حاجب را به همراه دارد.
مزایا و محدودیت های SHG
سونوهیستروگرام در مقایسه با HSG روشی کمتر تهاجمی است زیرا این روش شامل استفاده از اشعه یا ماده حاجب نیست. به این ترتیب، SHG به طور کلی یک جایگزین امن تر با ناراحتی کمتر برای بیماران در نظر گرفته می شود. علاوه بر این، SHG تصویربرداری خوبی را ارائه میکند و به پزشک اجازه میدهد تا رحم را تجسم کند و هر گونه ناهنجاری را فوراً شناسایی کند. از جنبه منفی، SHG به اندازه HSG تصاویر دقیقی از لوله های فالوپ ایجاد نمی کند. علاوه بر این، SHG ممکن است برای زنان مبتلا به شرایط خاصی مانند بیماری التهابی حاد لگن یا عفونت فعال لگن مناسب نباشد.
آیا هر دو تست می توانند کمک کنند؟
هیستروسالپنگوگرافی و سونوهیستروگرام هر دو روش های ارزشمندی هستند که می توانند به متخصصان مراقبت های بهداشتی در تعیین علت ناباروری در زنان کمک کنند. HSG می تواند اطلاعاتی در مورد انسداد لوله ها و مورفولوژی ارائه دهد. SHG ناهنجاری هایی را در رحم تشخیص می دهد که ممکن است بر باروری تأثیر بگذارد. پزشکان معمولا HSG را برای غربالگری اولیه برای ارزیابی حفره رحم و لوله های فالوپ توصیه می کنند. با این حال، اگر نتایج HSG طبیعی یا غیر قطعی باشد، یا مشکوک به ناهنجاری های رحمی باشد، ممکن است SHG برای ارزیابی بیشتر توصیه شود. نتایج حاصل از HSG و SHG ایده جامعی از علل ناباروری را در اختیار متخصصان باروری قرار می دهد. از آنجا، تیم باروری می تواند یک برنامه درمانی برای رسیدگی به مسائل خاص شناسایی شده ایجاد کند.
عوارض هیستروسالپنگوگرافی
هیستروسالپنگوگرافی یک روش تخصصی رادیولوژیک است که در ارزیابی ناباروری زنان استفاده می شود. به طور خاص، هدف آن ارزیابی شکل و عملکرد حفره رحم و لوله های فالوپ است.
هیستروسالپنگوگرافی شامل استفاده از فلوروسکوپی، یک تکنیک اشعه ایکس است که در زمان واقعی برای تجسم اندام های داخل بدن استفاده می شود.
در طی این روش، ماده حاجب مناسب از طریق یک کاتتر مخصوص (یک لوله باریک) از طریق دهانه رحم به داخل رحم تزریق می شود. لوله به گونه ای ساخته شده است که رنگ به داخل واژن نشت نکند. معرفی لوله و رنگ تحت هدایت فلوروسکوپی است تا عوارض به حداقل برسد.
ابتدا یک اشعه ایکس اولیه گرفته می شود. پس از تزریق رنگ، چهار عکس با اشعه ایکس زمانبندیشده دیگر برای ارزیابی کانتور پوشش آندومتر حفره رحم، لولهها و باز بودن لولهها گرفته میشود. اگر لوله ها باز باشند، اجازه می دهند رنگ در انتهای تخمدان به داخل حفره صفاقی بریزد. هیستروسالپنگوگرافی در اکثر بیماران یک روش بی خطر است، اما خطراتی دارد که خوشبختانه نادر است.
درد: درد همراه با عفونت شایع ترین عارضه هیستروسالپنگوگرافی است. ممکن است به شکل انقباضات رحمی باشد زیرا کاتتر و ماده حاجب وارد رحم می شود. اگر ناشی از انقباضات رحمی باشد، بیشتر درد زیر شکم است.
ماده حاجب گهگاه باعث تحریک حفره صفاقی به دنبال ریزش می شود که به عنوان یک ناراحتی عمومی تر در شکم احساس می شود. سرعت آهسته تزریق ماده حاجب باعث میشود تا عامل در داخل حفره رحم بدون ایجاد اتساع نامناسب پخش شود. علاوه بر این، استفاده از عواملی با اسمولاریته مشابه مایعات بدن نیز یک تمرین مفید برای به حداقل رساندن درد است.
عفونت: اگر لوله ها به طور مزمن عفونی یا گشاد شده باشند (که به آن هیدروسالپینکس گفته می شود، زمانی که قسمت پیازی لوله آسیب دیده حاوی مایع سروزی است)، این روش ممکن است عفونت لگنی را تسریع کند. این همچنین ممکن است نشانگر وارد کردن کاتتر تروماتیک باشد که باعث آسیب به رحم می شود.
واکنش های وازوواگال: واکنشهای وازوواگال حملات غشکنندهای هستند که در اثر دستکاری ناگهانی دهانه رحم یا قرار دادن کاتتر ایجاد میشوند. در برخی موارد واکنشهای وازوواگال ممکن است به عنوان نشانگر باد شدن زودرس بالون نگهدارنده انتهایی کاتتر قبل از اینکه وارد حفره رحم شود و هنوز در دهانه رحم باشد عمل کند.
ترومای رحم: کاتتر ممکن است سوراخ شود و زیر پوشش آندومتر رحم تونل کند. اگر جزئی باشد، معمولاً جدی نیست. با این حال، مانور معاینه همیشه باید قبل از معاینه ارزیابی شود تا آسیب احتمالی به حداقل برسد.
سوراخ شدن رحم یا لوله: در حالی که بسیار جدی است، سوراخ شدن لوله نادر است زیرا این روش تحت هدایت فلوروسکوپی انجام می شود. اگر لوله مسدود شده باشد، در اثر عفونت ضعیف شود، یا ماده حاجب با نیروی شدید به داخل فشار داده شود، ممکن است لوله با دیواره نازک پاره شود و باعث خونریزی شود. سوراخ شدن رحم ممکن است در صورتی اتفاق بیفتد که کاتتر خیلی دور یا سریع از دهانه رحم فشار داده شود.
داخل عروقی کنتراست: ماده حاجب ممکن است از حفره های رحم و لوله به داخل رگ های لنفاوی یا خونی خارج شود. محیط های مبتنی بر آب معمولاً در صورت تزریق داخل رگ مشکلات قابل توجهی ایجاد نمی کنند، اما رسانه های مبتنی بر روغن ممکن است واکنش های بیشتری ایجاد کنند.
این نوع عارضه اگر ماده حاجب با نیروی بسیار زیاد تزریق شود، اگر آندومتر توسط کاتتر ضربه بخورد، یا اگر بیمار هنوز پریود می شود و هنوز رگ های خونی باز دارد، احتمال بیشتری دارد. التهاب آندومتر یکی دیگر از عوامل خطر است.
تابش تخمدان: در حالی که از نظر فنی امکان پذیر است، با استفاده از اقدامات احتیاطی مناسب و تکنیک صحیح از این امر جلوگیری می شود. زمانی که زن باردار است جدی تر است، زیرا باعث می شود جنین در معرض اشعه قرار گیرد. از این رو مهم است که اقدامات پیشگیرانه را که در بالا ذکر شد رعایت کنید.
عوارض ناشی از ماده حاجب: هر دو ماده کنتراست مبتنی بر روغن و مبتنی بر آب در طول تاریخ مورد استفاده قرار گرفتهاند.
تقریباً تمام مراکزی که این روش را انجام می دهند، اکنون از کنتراست مبتنی بر آب استفاده می کنند. با این حال، تحقیقات بسیار اخیر نشان میدهد که حدود 40 درصد از زنان بدون عفونت لگن، در عرض 6 ماه پس از انجام این روش، یک ماده حاوی ید مبتنی بر روغن به نام روغن اتیودیزه شده باردار شدند، در حالی که تقریباً 30 درصد با یک ماده حاجب مبتنی بر آب. حساسیت مفرط به ماده حاجب امروزه به ندرت مشاهده می شود.
مزایای انجام هیستروسالپنگوگرافی در مرکز الوند
هیستروسالپنگوگرافی (HSG) یکی از مهمترین روشهای تصویربرداری در حوزه تشخیص ناباروری بانوان است که با کمک اشعه ایکس و تزریق ماده حاجب، وضعیت رحم و لولههای فالوپ را با دقت بسیار بالا بررسی میکند. بسیاری از متخصصان زنان و ناباروری، HSG را بهعنوان اولین و اصلیترین تست تشخیصی برای ارزیابی سلامت دستگاه تولیدمثل زنان توصیه میکنند. انتخاب مرکز مناسب برای انجام این تصویربرداری، تأثیر مستقیمی بر دقت نتیجه، کاهش درد بیمار، و کیفیت تجربه انجام فرآیند دارد. مرکز الوند با برخورداری از تجهیزات پیشرفته، پرسنل متخصص و استانداردهای حرفهای، یکی از بهترین انتخابها برای انجام هیستروسالپنگوگرافی محسوب میشود. در ادامه، مزایای انجام این تصویربرداری در مرکز الوند را بهصورت جامع بررسی میکنیم.
استفاده از دستگاههای دیجیتال پیشرفته با کمترین میزان اشعه
یکی از مهمترین مزایای مرکز الوند، بهرهگیری از سیستمهای تصویربرداری دیجیتال نسل جدید است. این دستگاهها علاوه بر ارائه تصاویر بسیار شفاف و دقیق، میزان اشعه دریافتی بیمار را به حداقل میرسانند. کاهش اشعه در انجام HSG اهمیت زیادی دارد، زیرا این تست برخلاف برخی تصویربرداریها در ناحیه حساس لگن انجام میشود و باید از استانداردهای ایمنی دقیق پیروی شود.
استفاده از دستگاههای دیجیتال باعث میشود جزئیات رحم، دهانه رحم و لولههای فالوپ بهصورت واضح دیده شوند و به متخصص کمک میکند تا انسداد، چسبندگی، ناهنجاریهای مادرزادی، فیبرومها و سایر مشکلات احتمالی را سریعتر و دقیقتر تشخیص دهد. به همین دلیل، کیفیت تجهیزات مرکز الوند یکی از نقاط قوت کلیدی این مرکز به شمار میآید.
انجام آزمایش توسط رادیولوژیستهای باتجربه در حوزه ناباروری
هیستروسالپنگوگرافی از جمله روشهای تصویربرداری است که نیاز به تجربه، مهارت و دقت بالای پزشک دارد؛ زیرا نحوه تزریق ماده حاجب، نوع تصویرگیری و تشخیص درست تصاویر تأثیر زیادی در نتیجه نهایی دارد. در مرکز الوند، این تست توسط رادیولوژیستهای متخصص و باتجربه انجام میشود که سالها سابقه کار در زمینه تصویربرداری زنان و ناباروری دارند.
مهارت پزشک در انجام این روش باعث میشود:
- درد و ناراحتی بیمار به حداقل برسد
- احتمال آسیب یا عوارض جانبی کاهش یابد
- ماده حاجب بهدرستی تزریق شود و تصاویر دقیق ثبت شوند
- تفسیر تخصصی و فوری در اختیار بیمار و پزشک معالج قرار گیرد
وجود پزشکان توانمند و کارآزموده، یکی از تضمینهای اصلی کیفیت خدمات HSG در مرکز الوند است.
کاهش درد با استفاده از تکنیکهای نوین و روشهای مدیریت درد
یکی از نگرانیهای رایج بانوان قبل از انجام HSG، احساس درد حین تزریق ماده حاجب یا انقباضات رحم است. مرکز الوند با رعایت استانداردهای بهروز پزشکی و بهرهگیری از تکنیکهای جدید، فرآیند انجام تست را با کمترین درد ممکن برای بیماران انجام میدهد.
از راهکارهای مرکز الوند برای کاهش درد میتوان به موارد زیر اشاره کرد:
- استفاده از ابزارهای استریل و کمقطر
- تزریق آرام و کنترلشده ماده حاجب
- انتخاب مناسبترین زاویه و روش تصویربرداری
- راهنمایی و آرامسازی بیمار قبل از شروع کار
- امکان استفاده از داروهای مسکن در صورت نیاز
به همین دلیل، بسیاری از بانوان تجربه انجام HSG در مرکز الوند را راحتتر و کماسترستر از انتظار خود توصیف کردهاند.
ارائه تصاویر بسیار دقیق و گزارش تخصصی فوری
یکی از مزیتهای مهم مرکز الوند، ارائه گزارش فوری و دقیق پس از انجام تصویربرداری است. تصاویر بهصورت دیجیتال ثبت شده و در کوتاهترین زمان ممکن توسط متخصص بررسی میشوند. این ویژگی باعث میشود بیماران بتوانند همان روز نتیجه تست را به پزشک خود ارائه دهند و روند درمان بدون تأخیر انجام شود.
دقت بالای تصاویر ثبتشده در مرکز الوند این امکان را فراهم میکند که مشکلاتی مانند:
- انسداد لولههای رحمی
- چسبندگی داخلی رحم
- پلیپ یا فیبروم
- ناهنجاریهای ساختاری رحم
- مشکلات دهانه رحم
با شفافیت کامل و بدون خطا تشخیص داده شوند.
رعایت کامل اصول بهداشتی و استریل بودن محیط
در تصویربرداریهایی مانند HSG که نیاز به ابزارهای تهاجمی دارند، رعایت بهداشت، استریلیزاسیون و محیط استاندارد اهمیت زیادی دارد تا احتمال عفونت به صفر برسد. مرکز الوند با داشتن اتاقهای مخصوص، وسایل کاملاً استریل، و دستورالعملهای دقیق کنترل عفونت، شرایط کاملاً ایمن را برای بیماران فراهم میکند. تمام مراحل توسط پرسنل آموزشدیده انجام میشود و ابزارهای مصرفی یکبار مصرف هستند که این موضوع خیال بیماران را از نظر بهداشت و ایمنی کاملاً راحت میکند.
محیط آرام، تمیز و مناسب برای بانوان
بانوان معمولاً هنگام انجام HSG دچار استرس یا نگرانی هستند. یکی از ویژگیهای مرکز الوند، محیط آرام، استاندارد و بانوانه است که حس امنیت و آرامش بیشتری به بیمار میدهد. پرسنل خوشبرخورد و حرفهای این مرکز از لحظه ورود بیمار تا پایان فرآیند همراه او بوده و تمام سؤالات و نگرانیها را با آرامش پاسخ میدهند. وجود فضای شیک، تمیز و مجهز کمک میکند تجربه انجام HSG برای بیمار بسیار راحتتر شود و اضطراب احتمالی کاهش یابد.
زمانبندی دقیق و جلوگیری از معطلی بیمار
از آنجا که HSG معمولاً باید در روزهای خاصی از سیکل قاعدگی انجام شود، داشتن برنامهریزی دقیق اهمیت زیادی دارد. در مرکز الوند، پذیرش و نوبتدهی بهصورت منظم و بر اساس زمانبندی مشخص انجام میشود تا بیماران بدون معطلی و در سریعترین زمان تصویربرداری خود را انجام دهند. سیستم نوبتدهی آنلاین و تلفنی این مرکز امکان برنامهریزی راحتتر را برای بانوان فراهم کرده و از اتلاف وقت آنها جلوگیری میکند.
دسترسی آسان و امکان مشاوره پیش از انجام HSG
مرکز الوند علاوه بر تجهیزات مناسب، خدمات مشاوره قبل از انجام تست را نیز ارائه میدهد. این مشاوره به بیمار کمک میکند:
- از نحوه انجام تست آگاه شود
- نگرانیهایش کاهش یابد
- شرایط لازم برای انجام HSG را بداند
- داروهای توصیهشده قبل و بعد از تست را بشناسد
مشاوران و پرسنل مرکز الوند تمام اطلاعات مورد نیاز را با حوصله در اختیار بیمار قرار میدهند و همین موضوع باعث میشود تجربه انجام تست برای او بدون استرس باشد.
درصد بالای دقت تشخیص و رضایت بیماران
با توجه به اینکه HSG نقش اساسی در تشخیص ناباروری دارد، دقت نتیجه این تست اهمیت حیاتی دارد. ترکیب تجهیزات مدرن، پزشکان باتجربه، روشهای استاندارد و دقت بالا در تزریق و تصویربرداری باعث شده مرکز الوند یکی از دقیقترین مراکز برای انجام HSG شناخته شود. بسیاری از بیماران پس از انجام این تست در مرکز الوند و دریافت گزارش دقیق، روند درمان ناباروری خود را با موفقیت ادامه دادهاند. درصد بالای رضایت مراجعان، گواهی بر کیفیت خدمات این مرکز است.
قیمت مناسب و مقرونبهصرفه نسبت به کیفیت خدمات
با اینکه هیستروسالپنگوگرافی یک روش تخصصی است، مرکز الوند تلاش کرده هزینههای انجام تست برای بیماران مقرونبهصرفه باشد. قیمت HSG در این مرکز نسبت به تجهیزات، کیفیت خدمات و دقت نتایج، بسیار مناسب و رقابتی است. شفافیت در هزینهها، راهنمایی قبل از پرداخت و عدم دریافت هزینههای جانبی غیرضروری، از دیگر ویژگیهای این مرکز محسوب میشود.
انجام هیستروسالپنگوگرافی در مرکز الوند برای بانوانی که به دنبال تشخیص دقیق، محیط آرام و خدمات تخصصی هستند، یک انتخاب عالی و مطمئن است. این مرکز با بهرهگیری از فناوریهای پیشرفته، رادیولوژیستهای حرفهای، رعایت کامل استانداردهای بهداشتی و ارائه خدمات سریع و دقیق، توانسته به یکی از بهترین مراکز انجام HSG تبدیل شود. اگر قصد انجام این تست مهم را دارید، مرکز الوند با کیفیت بالا، رفتار حرفهای، دقت تشخیص و قیمت مناسب، تمامی انتظارات شما را برآورده خواهد کرد.